Spis treści
- Czym jest stan zapalny w organizmie?
- Dlaczego diagnostyka laboratoryjna stanu zapalnego jest taka istotna?
- Szybkość sedymentacji erytrocytów – odczyn Biernackiego (OB)
- Białko C-reaktywne – CRP
- IL-6 – interleukina 6
- Fibrynogen – I czynnik krzepnięcia
Czym jest stan zapalny w organizmie?
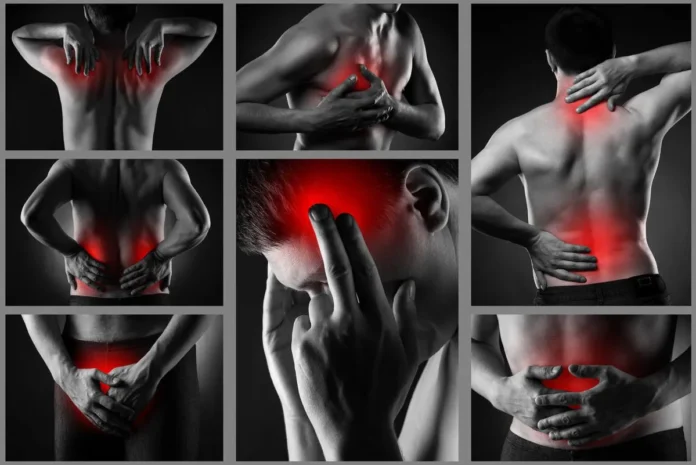
Zapalenie jest dynamiczną, ukierunkowaną reakcję obronną organizmu na czynnik uszkadzający. Towarzyszy jej nasilona miejscowa lub uogólniona odpowiedź immunologiczna, hemostatyczna i biochemiczna.
Podstawowe objawy zapalenia zdefiniowano jako: zaczerwienienie, podwyższenie temperatury, obrzmienie, ból oraz upośledzenie funkcji. Podczas stanu zapalnego obserwuje się szereg reakcji organizmu związanych z mobilnością komórek, w tym odpowiedź typu komórkowego oraz odpowiedź typu humoralnego, w której pojawiają się kolejno mediatory zapalne występujące lokalnie oraz w płynach ustrojowych (np. cytokiny, białka ostrej fazy), a także odpowiedź typu hemostatycznego (aktywacja układów krzepnięcia i fibrynolizy). Ponadto, w zależności od typu bodźca inicjującego, może wystąpić odpowiedź immunologiczna swoista (produkcja przeciwciał) lub nieswoista (aktywacja układu dopełniacza, komórki NK).
Odpowiedź zapalna organizmu następuje wieloetapowo i jest rozłożona w czasie – może mieć przebieg ostry lub przewlekły.
Przewlekły stan zapalny jest niezależnym czynnikiem zwiększającym ryzyko śmiertelności i chorobowości. Towarzyszy on też wielu chorobom związanym z wiekiem, takim jak: choroby układu krążenia, miażdżyca, cukrzyca, otyłość, demencja, choroba zwyrodnieniowa stawów czy sarkopenia. Nie jest wyjaśnione, czy stan zapalny jest przyczyną, czy skutkiem powstających zaburzeń. Sugeruje się, że stan ten może pojawiać się nawet w przypadku osób zdrowych niechorujących na choroby przewlekłe.
Łagodne przewlekłe stany zapalne mogą inicjować i zwiększać stopień zaawansowania procesu starzenia się organizmu. Uznaje się, że starzenie się związane jest z gromadzeniem szeregu uszkodzeń oraz nienaprawialnych zmian na poziomie molekularnym, komórkowym, tkankowym oraz narządowym. Konsekwencje tych zmian dotyczą również układu immunologicznego. Jedną z nich jest tzw. przewlekły podprogowy stan zapalny. Następuje wówczas 2–4-krotny wzrost stężenia krążących cytokin prozapalnych oraz białek ostrej fazy w surowicy krwi u osób w wieku podeszłym w stosunku do ludzi młodych i w średnim wieku. Można przyjąć więc, że podprogowy przewlekły stan zapalny w organizmie jest charakterystyczną cechą starzenia się.
Dlaczego diagnostyka laboratoryjna stanu zapalnego jest taka istotna?
Diagnostyka laboratoryjna stanu zapalnego pozwala określić nasilenie tego procesu, umożliwia wskazanie jego przyczyny oraz ocenę skuteczności terapii. Aby dany wskaźnik był użyteczny w procesie diagnostycznym, musi się charakteryzować odpowiednią czułością i swoistością dla stanu zapalnego, być wykrywalny we krwi oraz posiadać stabilność umożliwiającą jego pomiar za pomocą powszechnie dostępnych metod laboratoryjnych. Poniżej przedstawione zostały wybrane biomarkery rutynowo wykorzystywane w diagnostyce stanu zapalnego w organizmie.
Białka ostrej fazy to grupa białek syntetyzowanych w wątrobie pod wpływem cytokin zapalnych – interleukiny 2 i 6 (IL-2 i IL-6) w przebiegu zakażeń bakteryjnych, martwicy tkanek (uraz, zawał mięśnia sercowego), chorób zakaźnych i nowotworowych. Białka ostrej fazy uwalniane do krążenia są częścią odpowiedzi immunologicznej organizmu. Cały proces rozpoczynają makrofagi, które w miejscu wtargnięcia bakterii lub uszkodzenia tkanki uwalniają Interleukinę -1 (IL-1) i czynnik martwicy nowotworów (TNF). Pod wpływem IL-1 i TNF komórki śródbłonka naczyń i fibroblasty uwalniają cytokiny – głównie IL-6 (indukuje syntezę białek ostrej fazy w hepatocytach).
Rola białek ostrej fazy polega na modulowaniu odczynu zapalnego i ochronie tkanek nieobjętych procesem zapalnym przed niszczącym działaniem proteinaz i silnych oksydantów wydzielanych przez fagocyty, uczestniczą również w harmonizacji współdziałania komórek zapalnych w odpowiedzi obronnej ustroju.
Wyróżnia się dodatnie białka ostrej fazy: α1-antychymotrypsynę, α1-antytrypsynę, α2-makroglobulinę, białka dopełniacza C3 i C4, ceruloplazminę, CRP, ferrytynę, fibrynogen, haptoglobinę, hepcydynę, prokalcytoninę, plazminogen, surowiczy amyloid A, których stężenie zwiększa się wskutek zadziałania bodźca zapalnego, i ujemne białka ostrej fazy, których stężenie się zmniejsza: albuminę, apoA1, apoA2, fibronektynę, transferynę.
Szybkość sedymentacji erytrocytów – odczyn Biernackiego (OB)
OB – odczyn Biernackiego, szybkość sedymentacji erytrocytów (ang. erythrocyte sedimentation rate – ESR) to szybkość opadania czerwonych krwinek w próbce krwi pobranej na cytrynian. Jest nieswoistym markerem stanu zapalnego o małej czułości i swoistości. Pomiaru dokonuje się we krwi pobranej na 3,8% cytrynian, po upływie godziny od momentu ustawienia rurki Westergrena – specjalnej probówki (makrometoda) lub kapilary (mikrometoda) w odpowiednim statywie. W makrometodzie wykorzystuje się krew żylną, natomiast w mikrometodzie krew włośniczkową (diagnostyka noworodków, niemowląt, małych dzieci lub dorosłych w stanie krytycznym, wymagających wielu pobrań krwi).
Wynik jest miarą wysokości słupka osocza (w milimetrach), które znajduje się nad krwinkami, odczytywanym po 1 godzinie (aktualnie odczytu dokonuje się jedynie po godzinie – wg zaleceń International Council for Standardization in Haematology – ICSH, mimo że odczyt po 2 h wnosi dodatkowe informacje – około dwukrotna amplituda między pomiarami po 1 i 2 h sugeruje infekcję lub nowotwór). Trzycyfrowe OB z niską amplitudą między pomiarami jest cechą charakterystyczną dla szpiczaka plazmocytowego.
W warunkach prawidłowych krwinki czerwone opadają wolno i słupek osocza nad nimi jest niewielki. Białka krwi, zwłaszcza fibrynogen, łączą się z błonami erytrocytów, neutralizując ich ujemny ładunek, tym samym wywołują rulonizację krwinek czerwonych i przyspieszenie opadania krwinek. Wartość OB w 60–70% zależy od stężenia fibrynogenu – im większe stężenie fibrynogenu, tym szybsze opadanie erytrocytów. Wartość OB zwiększa się w ciągu 24–48 h od zadziałania czynnika zapalnego i powoli (od 7 dni, a nawet do kilku tygodni) powraca do wartości fizjologicznych po ustaniu działania bodźca indukującego. Parametr ten jest nadal rutynowo oznaczany, mimo ograniczonego zastosowania w diagnostyce stanów zapalnych.
Spożycie obfitego posiłku lub gorąca kąpiel przyspieszają opadanie krwinek czerwonych.

Czynniki wpływające na wartość OB.:
Zwiększają wartość OB:
- choroby ze zwiększonym stężeniem fibrynogenu:
- stany zapalne
- infekcje
- urazy, zabiegi operacyjne
- choroby nowotworowe
- cukrzyca
- niewydolność nerek ( w schyłkowej fazie)
- zmniejszenie hematokrytu
- makrocytoza erytrocytów
- choroby tarczycy
- marskość wątroby
- szpiczak plazmocytowy
- choroby autoimmunizacyjne:
- toczeń rumieniowaty układowy
- reumatoidalne zapalenie stawów
- polimialgia reumatyczna
- niektóre leki (np. anaboliki, doustne środki antykoncepcyjne, witamina A, morfina)
oraz:
- nieprawidłowe pobranie materiału – zbyt duża ilości krwi w stosunku do standardowej objętości antykoagulantu w probówce/kapilarze lub niewłaściwe postępowanie z próbką – temperatura otoczenia >27°C, przechylenie próbki, wstrząsy
Zmniejszają wartość OB:
- zaburzenia białkowe:
- hipogammaglobulinemia
- dysproteinemia ze zwiększoną lepkością krwi
- hipofibrynogenemia
- nieregularny kształt erytrocytów
- sferocytoza
- akantocytoza
- anemia sierpowatokrwinkowa
- czerwienica prawdziwa
- bardzo wysoka leukocytoza
- niektóre leki (salicylan sodu, prednizon, fenylobutazon)
oraz:
- nieprawidłowe pobranie materiału: pobranie zbyt małej ilości krwi (nadmierne rozcieńczenie cytrynianem sodu), długie przetrzymywanie stazy podczas pobierania krwi (>30 s), niewłaściwe postępowanie z próbką: niewłaściwe wymieszanie próbki, temperatura otoczenia <22°C.
Białko C-reaktywne – CRP
Białko C-reaktywne (CRP) jest jednym z czynników odporności nieswoistej, działającym przez stymulację fagocytozy we wczesnych stanach odpowiedzi immunologicznej, bezpośrednio po przedostaniu się antygenów do organizmu.
Badanie CRP jest wykorzystywane w diagnostyce ostrych stanów zapalnych, oznaczanie pozwala nie tylko na potwierdzenie toczącej się infekcji, ale również monitorowanie jej przebiegu. Znaczenie diagnostyczne CRP jest ograniczone u pacjentów we wstrząsie, oparzonych oraz po zabiegach operacyjnych.
Synteza białka C- reaktywnego (CRP) odbywa się w wątrobie. Nazwa białka C-reaktywnego pochodzi od jego zdolności precypitacji pneumokokowego polisacharydu C w obecności jonów wapnia. Synteza CRP zachodzi jako odpowiedź na zaburzenia homeostazy wywołanej przez ostre stany zapalne, zakażenia bakteryjne, nowotwory czy też choroby autoimmunizacyjne. Białko C-reaktywne (CRP), podobnie jak inne białka ostrej fazy, ogranicza rozprzestrzenianie się procesu zapalnego i usuwa jego skutki.
Głównym działaniem białek ostrej fazy jest przywracanie homeostazy organizmu poprzez aktywację układu dopełniacza, reakcję nieswoistą związaną z opsonizacją i aglutynacją, ograniczaniem uszkodzeń tkanek powodowanych przez bakterie oraz enzymy lizosomalne z komórek fagocytujących i wzmożoną aktywność chemotaktyczną. Białko to wykazuje powinowactwo do wielu różnych drobnoustrojów i pełni funkcję tzw. opsonin – cząsteczek rozpoznających wzorce po przyłączeniu się do powierzchni drobnoustrojów. Ta rola ułatwia proces fagocytozy. CRP wykazuje także powinowactwo do chromatyny uwolnionej z obumarłych komórek, co zwiększa prawdopodobieństwo ochrony przed autoimmunizacją spowodowaną przez obecne w chromatynie autoantygeny.
Białko C-reaktywne jest rozszczepiane przez proteazy granulocytów z wytworzeniem peptydów o wybitnych właściwościach stymulujących fagocytozę granulocytów obojętnochłonnych. Hamowane jest wtedy działanie prozapalne granulocytów i jednocześnie stymulowane są monocyty/makrofagi. CRP jest również wiązane przez fragmenty Fc immunoglobulin związanych z limfocytami, aktywuje też płytki krwi.
Najsilniejszym aktywatorem białka C-reaktywnego jest IL-6, natomiast IL-1 i TNF stymulują fibroblasty, komórki endotelium, keratynocyty do syntezy IL-6 i dodatkowo wzmacniają jej biologiczną aktywność.
Białko C-reaktywne (CRP) jest dodatnim białkiem ostrej fazy i należy do grupy białek, których stężenie może wzrosnąć 100-1000-krotnie.
Ze względu na kinetykę zmian CRP należy do białek I rzutu, których stężenie wzrasta najwcześniej po 6-8 h od momentu zadziałania bodźca inicjującego reakcję ostrej fazy. Najwyższe wartości osiąga po 24-48 h. Brak zmian w wartości stężenia białka C-reaktywnego 24 h po wystąpieniu niepokojących objawów klinicznych pozwala z dużym prawdopodobieństwem wykluczyć infekcję.
Zwiększenie stężenia CRP w zakresie 10–100 mg/l jest charakterystyczne dla lokalnych stanów zapalnych, a w zakresie 100–1000 mg/l dla uogólnionych, rozległych stanów zapalnych. W momencie ustania działania bodźca uszkadzającego lub zastosowania odpowiedniej terapii stężenie białka C-reaktywnego szybko się zmniejsza (okres półtrwania ok. 19 h) i wraca do wartości fizjologicznych w ciągu 3–7 dni.
Wzrost poziomu białka C-reaktywnego (CRP) bez współistniejącego stanu zapalnego obserwuje się również w niektórych nowotworach złośliwych, produkujących IL-6 (szpiczak mnogi, chłoniak ziarniczy, nowotwory jajników).
Poziom białka C-reaktywnego (CRP) wzrasta wraz ze wzrostem wskaźnika masy ciała BMI, co jest bardziej widoczne u kobiet niż u mężczyzn. Stosowanie hormonalnej terapii zastępczej u kobiet po menopauzie również może prowadzić do niewielkich zmian (wzrostu) stężenia. Stężenie CRP u osób palących papierosy może wzrosnąć nawet do 25mg/L.

Bezpośrednim wskazaniem do oznaczenia białka C-reaktywnego (CRP) są:
- diagnostyka w kierunku stanów zapalnych – prawidłowe stężenie CRP wyklucza ostre stany zapalne u osób dorosłych,
- rozpoznanie uogólnionych infekcji u noworodków,
- różnicowanie infekcji bakteryjnych i wirusowych,
- wybór odpowiedniego leczenia stanów zapalnych (antybiotyki, sterydy, leki przeciwzapalne),
- rozpoznanie zakażenia w przypadku przedwczesnego odejścia wód płodowych lub przedwczesnego porodu,
- wykrycie współistniejącej infekcji w przebiegu tocznia, wrzodziejącego zapalenia jelita grubego, białaczki lub po przeszczepie szpiku kostnego,
- ocena ryzyka i prognozowanie w hemodializie, ocena ryzyka odrzutu przeszczepu nerki (poziom CRP podnosi się 3 dni przed wzrostem kreatyniny),
- ocena ryzyka zmian w układzie sercowo-naczyniowym – oznaczanie CRPhs (wysoko czułe białko C-reaktywne – pomocne w ocenie indywidualnego ryzyka choroby wieńcowej).
IL-6 – interleukina 6
Interleukina 6 należy do cytokin, jest glikoproteiną zbudowaną ze 184 aminokwasów i produkowana jest przez limfocyty T, makrofagi i monocyty (co wiąże się też z występowaniem jej dużego stężenia u osób starszych, u których komórki częściej różnicują się według linii mieloidalnej. Dominacja linii mieloidalnej w różnicowaniu się komórek układu odpornościowego prowadzi do zwiększenia liczby makrofagów wydzielających cytokiny o właściwościach prozapalnych). Wywołuje różnicowanie limfocytów B (do komórek plazmatycznych wytwarzających immunoglobuliny). Pobudza produkcję białek ostrej fazy w wątrobie. IL-6 (interleukina 6) nasila lipolizę, wzrost oksydacji tłuszczów, wzrost stężenia endogennej glukozy i kortyzolu. Mobilizacja glukozy, kwasów tłuszczowych z wątroby do krwiobiegu może prowadzić do zwiększonego ich wychwytu przez inne narządy np. mięśnie szkieletowe.
IL-6 (interleukina 6) jest najważniejszą cytokiną w indukcji odpowiedzi ostrej fazy w czasie i po wysiłku, uwalniana z kurczących się mięśni wywołuje odpowiedź przeciwzapalną bez znaczącego wzrostu mediatorów zapalenia. Obecność oraz udział tej interleukiny obserwuje się w rozwoju chorób związanych z wiekiem np.: Il-6 może przyczyniać się do rozwoju osteoporozy (szczególnie podwyższone poziomy IL-6 oraz PTH mogą świadczyć o zwiększonym obrocie kostnym) wpływając niekorzystnie na równowagę aktywności osteoklastów i osteoblastów. Podwyższone poziomy IL-6 sprzyjają też rozwojowi niedokrwistości towarzyszącej chorobom przewlekłym, stymulując produkcję hepcydyny przez komórki wątrobowe (hepcydyna jest głównym regulatorem ogólnoustrojowej homeostazy żelaza). Stężenie hepcydyny rośnie, gdy stężenie żelaza jest duże, rośnie również w stanach zapalnych, zmniejsza się w niedokrwistościach z niedoboru żelaza i niedotlenieniu.
Są również doniesienia, że IL-6 (interleukina 6) wpływa na odkładanie β-amyloidu w naczyniach mózgowych, zwiększając w ten sposób ryzyko wystąpienia choroby Alzheimera. Intrleukina ta ma też znaczenie w patofizjologii miażdżycy oraz innych chorób układu krążenia. Zaobserwowano, że osoby genetycznie predysponowane do niższej produkcji Il-6 charakteryzują się mniejszym ryzykiem rozwoju tych chorób.
Podwyższone stężenia Il-6 są obserwowane u osób z sarkopenią i zespołem słabości (czynnik ryzyka rozwoju niesprawności w przyszłości). Podwyższone stężenia IL-6 u zdrowych osób starszych traktowane mogą być jako czynnik predykcyjny i marker subklinicznych zespołów chorobowych kończących się niesprawnością w dość krótkim czasie.
Fibrynogen – I czynnik krzepnięcia
Fibrynogen (I czynnik krzepnięcia) jest białkiem syntetyzowanym w komórkach wątroby, w małym stopniu również przez megakariocyty. Występuje głównie w osoczu (80-90%), w niewielkich ilościach w chłonce, płytkach krwi i ziarnistościach α megakariocytów. Zwiększone stężenie fibrynogenu (białko ostrej fazy) występuje pod wpływem Il-6. Na tę reakcję wpływają: stres, urazy i hormony. Wzrost stężenia fibrynogenu mogą również powodować wolne kwasy tłuszczowe, prostaglandyny, czynniki wzrostu oraz polimorfizm genetyczny.
Uczestniczy w procesie tworzenia skrzepu. Jest białkiem ostrej fazy i w związku z tym jest podwyższony w stanach zapalnych (ostre stany gorączkowe, choroby zakaźne, duże zabiegi operacyjne, urazy). Fizjologiczne fibrynogen jest podwyższony w czasie ciąży i miesiączki. Jest również niezależnym hemostatycznym czynnikiem ryzyka choroby niedokrwiennej serca.
Fibrynogen moduluje funkcje śródbłonka naczyń, zwiększając wzajemne wiązanie płytek krwi, komórek śródbłonka i leukocytów. Bierze również udział w wielu etapach rozwoju miażdżycy:
- uczestniczy w transporcie cholesterolu z płytek krwi do makrofagów (tworzenie komórek piankowatych),
- przenika przez uszkodzony nabłonek i odkłada się w ścianie naczynia (zmniejszenie przepływu krwi w mikrokrążeniu, niedokrwienie tkanek),
- wpływa na proliferację i migrację komórek mięśni gładkich, co prowadzi do pogrubienia błony wewnętrznej.
Zwiększone stężenie fibrynogenu obserwuje się u ludzi starszych, u osób palących tytoń, w otyłości, w ciąży, w okresie menopauzy, przy stosowaniu antykoncepcji hormonalnej i hormonalnej terapii zastępczej, w stanach pooperacyjnych, po rutynowych szczepieniach ochronnych.
W wielu chorobach znaczny wzrost fibrynogenu może doprowadzić do nadkrzepliwości i przy udziale innych czynników sprzyjać rozwojowi zespołu rozsianego wykrzepiania wewnątrznaczyniowego – DIC. Podwyższony poziom fibrynogenu może mieć wpływ na zwyrodnienie plamki żółtej oraz zakrzepicę żył głębokich. Wysokie stężenia fibrynogenu powiązane z rozwojem zakrzepu miażdżycowego mogą prowadzić nie tylko do demencji naczyniowej, ale również wpływać na demencję w chorobie Alzheimera.
Do wzrostu stężenia fibrynogenu dochodzi w:
- przebiegu chorób nerek (zespół nerczycowy, kłębuszkowe zapalenie nerek, zespół hemolityczno-mocznicowy),
- kolagenozach (toczeń rumieniowaty układowy, zapalenie guzkowe okołotętnicze),
- nocnej napadowej hemoglobinurii,
- chorobach nowotworowych,
- plamicy zakrzepowej małopłytkowej.
Stężenie fibrynogenu jest obniżone w:
- wrodzonych niedoborach fibrynogenu,
- chorobach wątroby (piorunujące zapalenie wątroby, marskość, martwica wątroby, śpiączka wątrobowa),
- zespole rozsianego wykrzepiania wewnątrznaczyniowego – DIC,
- skazach fibrynolitycznych (pokrwotoczne, pourazowe, pooparzeniowe, ostra białaczka promielocytowa, nowotwory),
- mononukleozie zakaźnej,
- leczeniu fibrynolitycznym (streptokinaza, urokinaza, ankord) oraz innymi lekami np. fenobarbital, L-asparaginaza).
Wśród czynników osoczowych fibrynogen wyróżnia się wysokim stężeniem i dużym ciężarem cząsteczkowym. Jego poziom znacznie przekracza stężenie uznane za wystarczające do prawidłowej hemostazy, dlatego u pacjentów z wrodzoną hipofibrynogemią skaza krwotoczna ma charakter łagodny lub w ogóle nie występuje.
Piśmiennictwo:
- Robert K. Murray, Daryl K. Granner, Victor W. Rodwell. Biochemia Harpera. PZWL, Warszawa 2016.
- Maśliński S., Gajewski M. : Patofizjologia, Podręcznik dla studentów medycyny, PZWL 2009.
- Dembińska-Kieć A., Naskalski J.W., Solnica B. (red.): Diagnostyka Laboratoryjna z elementami biochemii klinicznej., Edra Urban&Partner, Wrocław 2017.
- Bray C., Bell L.N., Liang H.: Erythrocyte Sedimentation Rate and C-reactive Protein Measurements and Their Relevance in Clinical Medicine. WMJ, 2016; 115 (6): 317–321
- Brigden M.L.: Clinical utility of the erythrocyte sedimentation rate. Am. Fam. Physican, 1999; 60: 1443–1450
- Czepulis N., Tobis-Wieczorkowska K.: Interleukina 6 a długowieczność. Now. Lek. 2013, 82(1), 97–100.
- Ganz T.: Hepcidin, a key regulator of iron metabolism and mediator of anemia of inflammation. Blood 2003, 3(102), 783–788.
- Corina Seeger , Chris Higgins: Parametry krytyczne – podręcznik, Radiometer Medical ApS 2014.