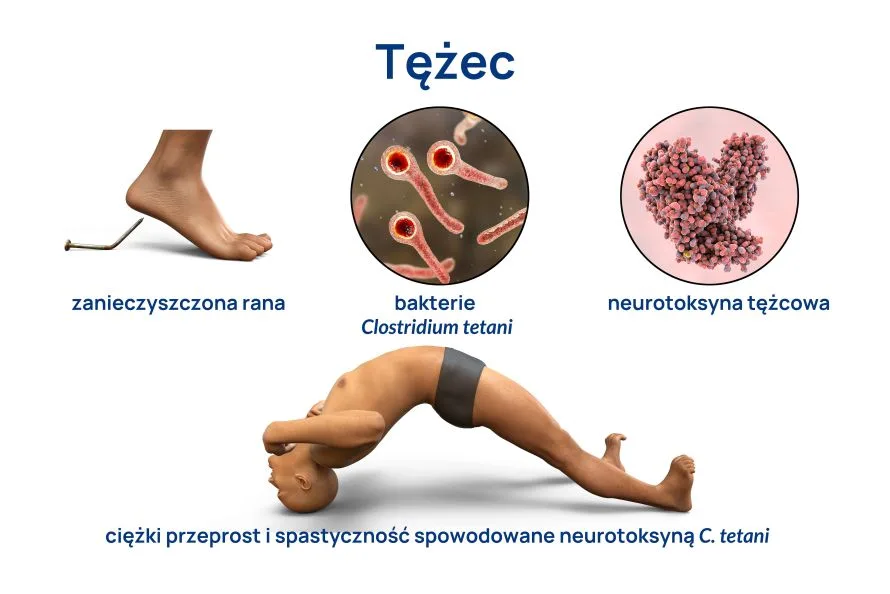
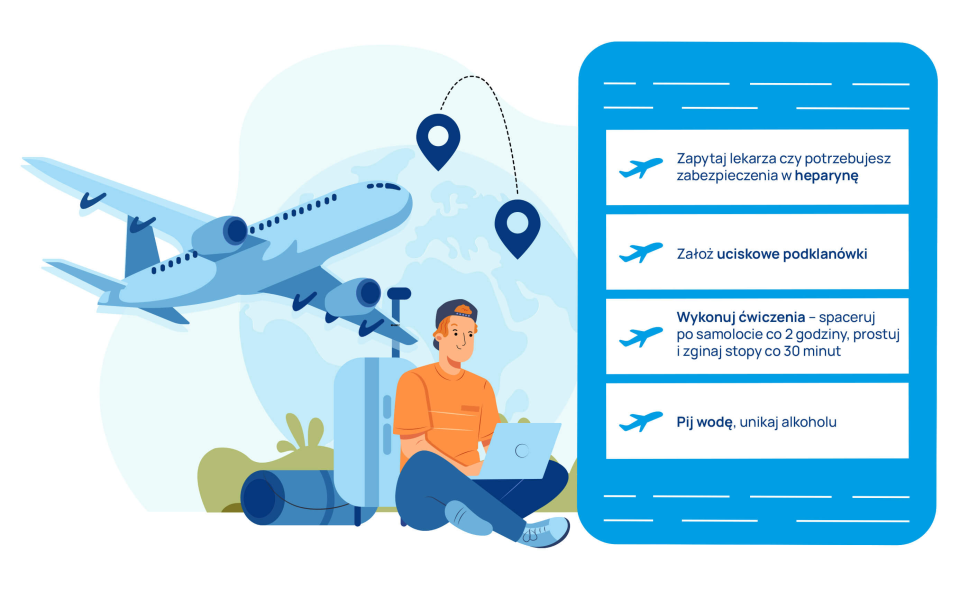
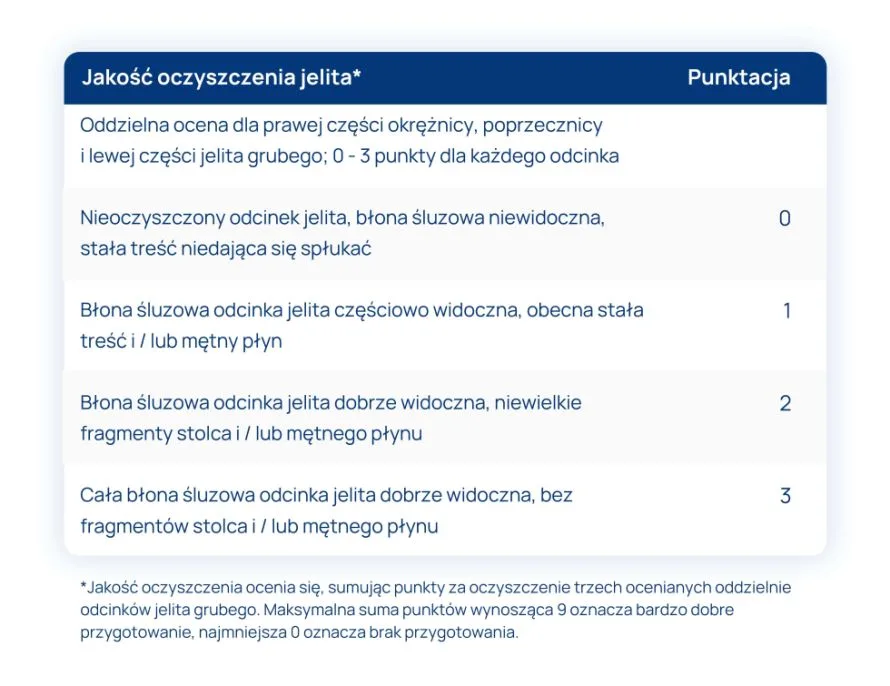
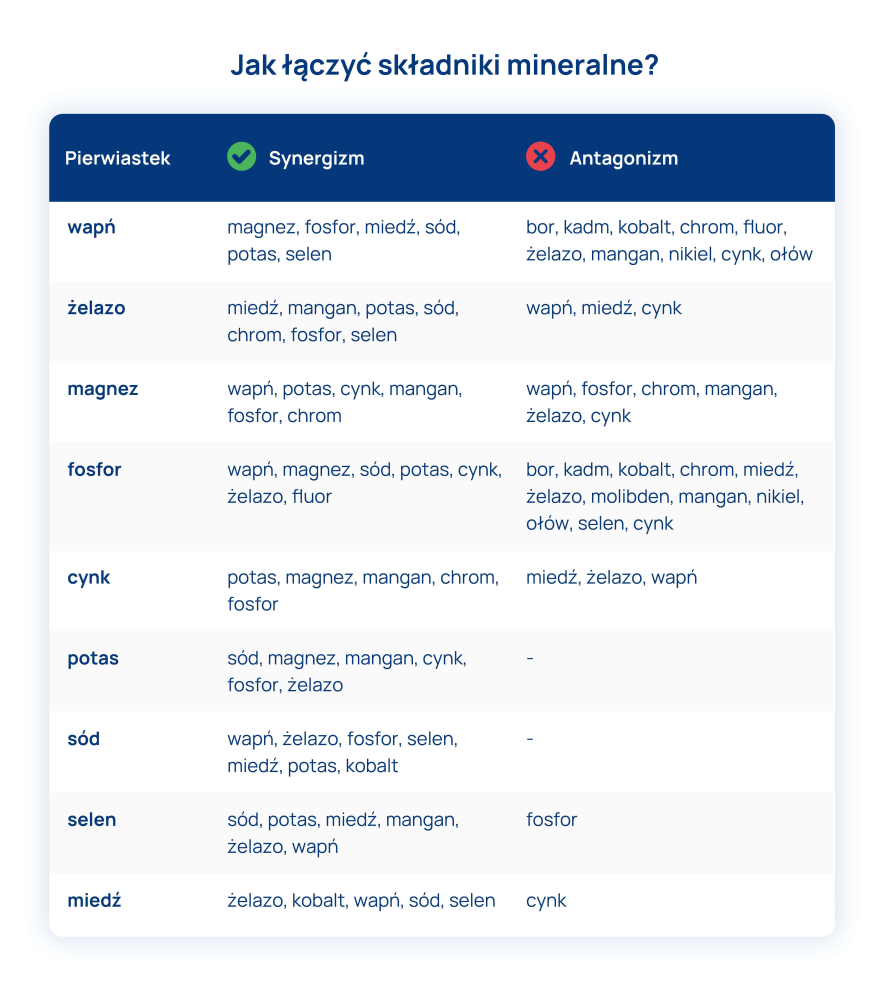
Choroba Leśniowskiego-Crohna to jedna z nieswoistych chorób zapalnych jelit, która może objawiać się na każdym odcinku przewodu pokarmowego. Począwszy od jamy ustnej, przez żołądek, dwunastnicę, jelito cienkie oraz grube. Jest to schorzenie przewlekłe, które może prowadzić do wielu różnych powikłań. Jeśli chcesz dowiedzieć się, jakie są pierwsze objawy, jak postawić rozpoznanie, a także jakie są metody leczenia, koniecznie przeczytaj poniższy artykuł!
Spis treści:
- Choroba Leśniowskiego-Crohna – co to jest?
- Jakie mogą być przyczyny choroby Leśniowskiego-Crohna?
- Choroba Leśniowskiego-Crohna – objawy
- Choroba Leśniowskiego-Crohna u dzieci
- Choroba Leśniowskiego-Crohna – diagnostyka
- Choroba Leśniowskiego-Crohna – powikłania
- Czy choroba Leśniowskiego-Crohna jest wyleczalna?
- Choroba Leśniowskiego-Crohna – podsumowanie
Choroba Leśniowskiego-Crohna – co to jest?
Cewa pokarmowa (czyli przełyk, żołądek, jelita) stanowi swojego rodzaju „taśmę fabryczną”, w której na różnych odcinkach dochodzi do obróbki pokarmu. W pewnym uproszczeniu można przyjąć, że ściana przewodu pokarmowego składa się (idąc od wewnątrz) z błony śluzowej, błony podśluzowej, mięśniówki gładkiej i błony zewnętrznej.
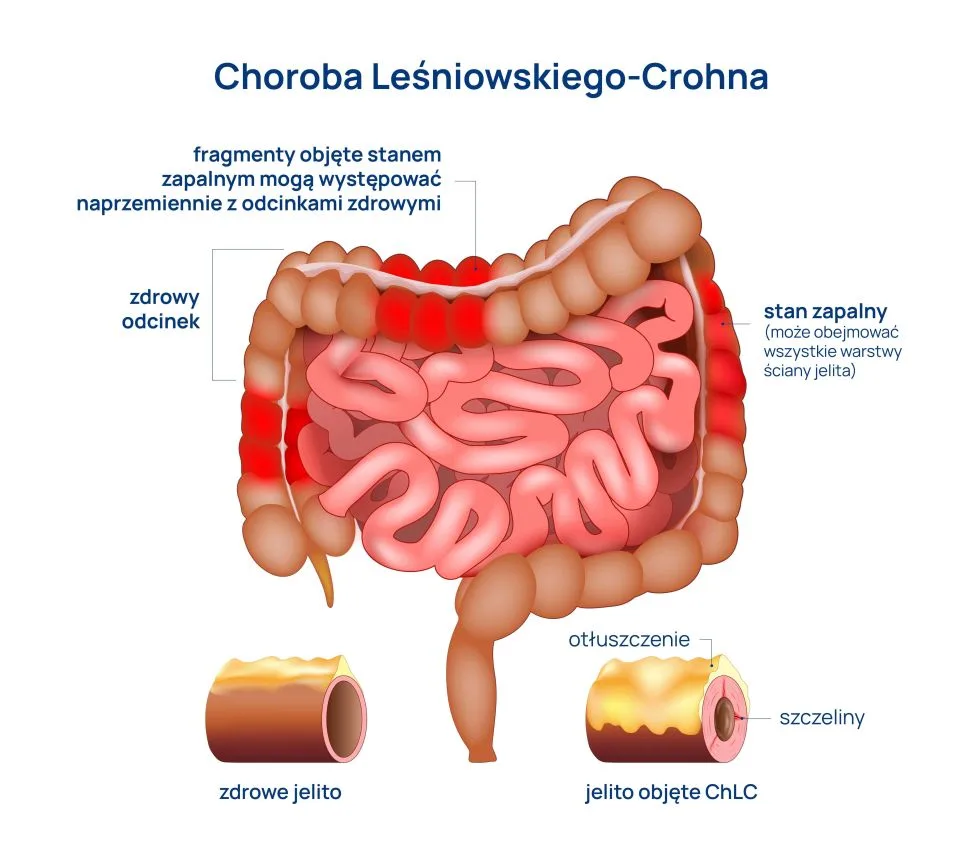
Choroba Leśniowskiego-Crohna charakteryzuje się:
- nieciągłym, przezściennym (obejmującym wszystkie warstwy) stanem zapalnym oraz odpowiedzią zapalną związaną ze skupiskami limfatycznymi i ziarniniakami;
- występowaniem w dowolnym miejscu przewodu pokarmowego, choć najczęściej dotyczy dystalnej części jelita cienkiego;
- powstawaniem wtórnych do zapalenia zmian dających kolejne powikłania.
>> Dowiedz się też czym jest: Zespół jelita nadwrażliwego (IBS) – objawy i leczenie
Jakie mogą być przyczyny choroby Leśniowskiego-Crohna?
Dokładne przyczyny choroby nie zostały dotychczas poznane. Obecne dowody naukowe wskazują, że jest to połączenie podatności genetycznej z niekorzystnymi czynnikami środowiskowymi, a prawdopodobnie także mikrobiotą jelitową. To prowadzi do nieprawidłowej odpowiedzi układu odpornościowego i w konsekwencji rozwoju choroby. Czynnikami ryzyka są:
- palenie tytoniu – zwiększa ryzyko zachorowania, a u osób chorych ryzyko zaostrzeń i konieczności powikłań chirurgicznych;
- nieprawidłowy skład mikrobioty jelitowej – istnieje coraz więcej dowodów, że niektóre produkty genów drobnoustrojów mogą wpływać na ekspresję genów ludzkich, co sprzyja rozwojowi choroby. Tu należy pamiętać, że mikrobiota jest w dużej mierze warunkowana prowadzonym trybem życia;
- nieodpowiednia dieta, bogata w produkty wysokoprzetworzone;
- wywiad rodzinny i/lub osobniczy obciążony innymi chorobami autoimmunologicznymi.
Choroba Leśniowskiego-Crohna jest zatem – jak widać – wieloczynnikowa. W rezultacie trudnym jest ustalić jeden punky odpowiedzialnym za jej rozwój.
Choroba Leśniowskiego-Crohna – objawy
Objawy choroby Leśniowskiego-Crohna dotyczą głównie przewodu pokarmowego. Jednak jest to choroba ogólnoustrojowa, dlatego objawy można umownie podzielić z uwagi na ich lokalizację.
Objawy jelitowe:
- ból brzucha (często o charakterze kolkowym) w różnych lokalizacjach, powtarzający się;
- przewlekła biegunka (bez lub z niewielką domieszką krwi);
- ból podczas defekacji, ropnie okołoodbytnicze, zwężenia odbytu i guzki hemoroidalne;
- wymioty, nudności i ból w nadbrzuszu.
Objawy pozajelitowe:
- kamica nerkowa, nawracające infekcje układu moczowego;
- ból i zapalenie stawów (zarówno w obrębie kręgosłupa jak i kolan, kostek, łokci i nadgarstków);
- kamica żółciowa, zapalenie dróg żółciowych, w skrajnych przypadkach współistnieje pierwotne stwardniające zapalenie dróg żółciowych;
- zapalenie błony naczyniowej oka, zapalenie twardówki;
- nawracające afty i owrzodzenia jamy ustnej;
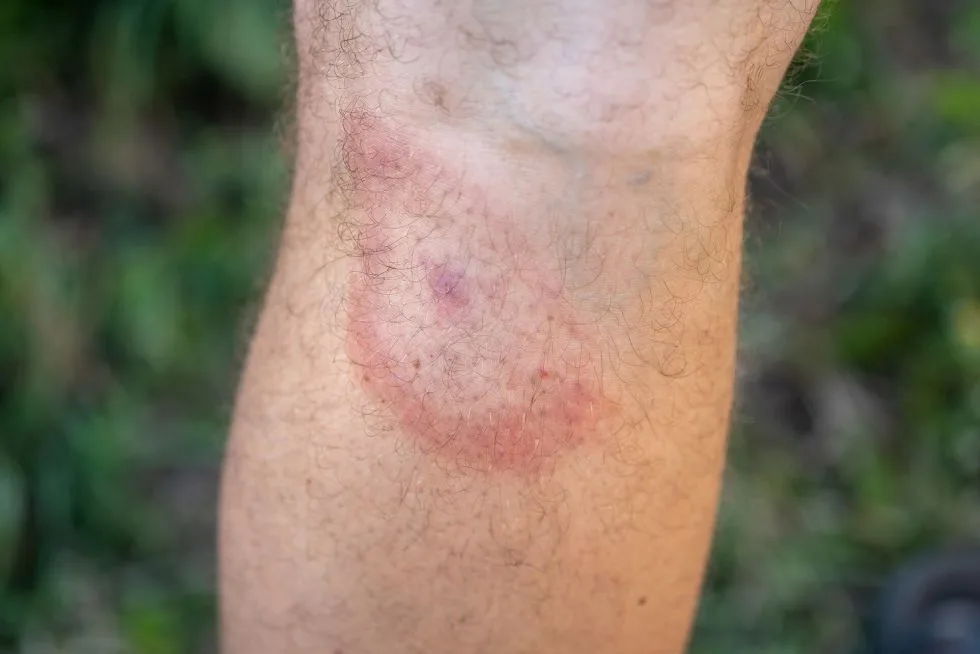
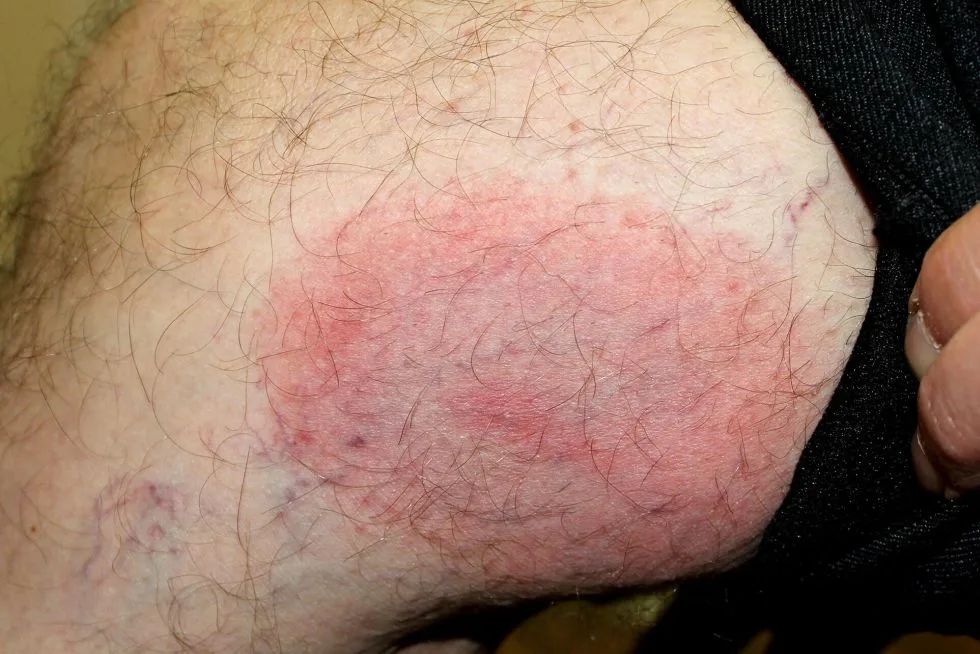
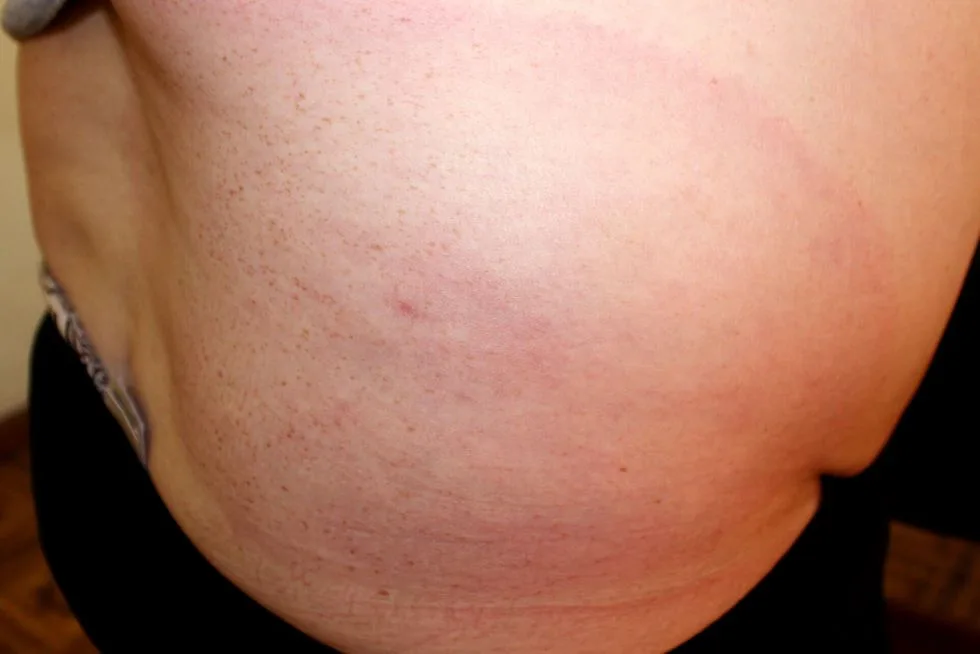
- zmiany skórne (zwłaszcza tzw. rumień guzowaty);
- postępująca, nieplanowana utrata masy ciała z niedożywieniem.
Powyższe objawy mogą osiągać różny stopień nasilenia, a poszczególne z nich występować w różnych wariacjach. Sprawia to, że obraz choroby jest bardzo różnorodny, co niekiedy utrudnia wczesne postawienie rozpoznania. Stąd zapamiętanie powyższych objawów pozwoli Ci na rozpoczęcie diagnostyki w stadium skąpoobjawowym, co (najczęściej) umożliwia skuteczniejsze leczenie.
Choroba Leśniowskiego-Crohna u dzieci
Choroba Leśniowskiego-Crohna dotyka także dzieci i młodzieży – u około 10% pacjentów rozpoznanie jest stawiane przed 17. rokiem życia. Ból brzucha jest najczęstszym objawem u dzieci i pojawia się u prawie połowy wszystkich nowych pacjentów. Często występują objawy jelitowe i problemy żywieniowe, a także zaburzenia wzrostu i rozwoju. W przeciwieństwie do dorosłych rzadko obserwuje się powikłania (zwłaszcza u małych dzieci) w postaci przetoki odcinkowych zwężeń jelit.
Choroba Leśniowskiego-Crohna – diagnostyka
Podstawą rozpoznania choroby jest obecność objawów klinicznych wraz z obrazem jelit w badaniach endoskopowych oraz charakterystycznym obrazem histopatologicznym. Jako uzupełnienie wykonuje się szereg badań pozwalających na ustalenie aktywności choroby i jej powikłań.
Jakie badania należy wykonać, aby rozpoznać chorobę Leśniowskiego-Crohna?
Oprócz badań endoskopowych z pobraniem wycinków wykonuje się:
- morfologię z rozmazem, stężenie białka C-reaktywnego, sodu, potasu, kreatyniny, glukozy, ALT, AST, albumin, białka całkowitego;

- badanie ogólne moczu;
- oznaczenie kalprotektyny w kale – służy do monitorowania aktywności choroby, a nie rozpoznawania;

- badania serologiczne (pomocnicze, jednak nie są decydujące o rozpoznaniu oraz rozróżnianiu od innych chorób zapalnych jelit): przeciwciała ANA oraz ASCA;
- badania obrazowe: tomografia komputerowa jamy brzusznej i miednicy, rezonans magnetyczny lub enterografia mogą wykryć ropnie, zwężenia i przetoki;
- u pacjentów z rozpoznaną chorobą przed włączeniem leczenia biologicznego wykonywane są badania mające na celu m.in. wykluczenie poszczególnych infekcji (m.in. wirusami zapalenia wątroby czy gruźlicy).
Choroba Leśniowskiego-Crohna a wrzodziejące zapalenie jelita grubego
Obie powyższe nieswoiste choroby zapalne jelit należy różnicować. Ich patogeneza oraz przebieg kliniczny różnią się.
Różnice pomiędzy chorobą Leśniowskiego-Crohna (ChLC) a wrzodziejącym zapaleniem jelita grubego (WZJG):
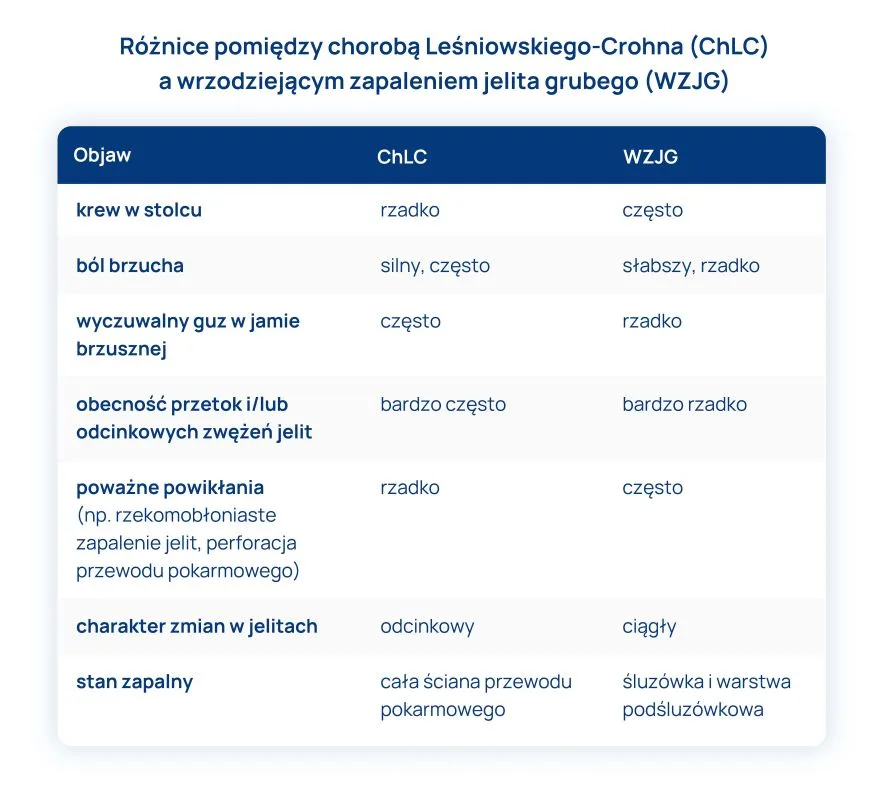
Różnice dotyczą także obecności (nieswoistych) przeciwciał, obrazu histopatologicznego i endoskopowego.
>> Więcej informacji znajdziesz tutaj: Diagnostyka wrzodziejącego zapalenia jelita grubego
Choroba Leśniowskiego-Crohna – powikłania
Powikłania obejmują tworzenie się przetok (np. między jelitami a skórą, pęcherzem moczowym, pęcherzykiem żółciowym, przetok jelitowo-jelitowych), ropni okołoodbytniczych (które wtórnie także mogą dawać trudne do wyleczenia przetoki). Powstaje też odcinkowe zwężenie jelit, które powoduje niedrożność przewodu pokarmowego.
Czy choroba Leśniowskiego-Crohna jest wyleczalna?
Choroba nie jest wyleczalna, jednak przewlekła terapia pozwala na opóźnianie powikłań. Około 50% chorych wymaga leczenia operacyjnego w ciągu 10 lat od rozpoznania, a 70–80% w ciągu całego życia. Ryzyko zachorowania na raka okrężnicy i jelita cienkiego jest znacznie zwiększone, stąd ta grupa chorych jest objęta wzmożonym nadzorem onkologicznym.
Terapia opiera się o łączne stosowanie kilku różnych metod:
- leczenie klasycznymi lekami immunomodulującymi (jak np. mesalazyna, sulfasalazyna, metotreksat, azatiopryna, kortykosteroidy);
- leczenie biologiczne (przeciwciała monoklonalne „wycelowane” w markery stymulujące rozwój choroby);
- leczenie chirurgiczne (odcinkowe resekcje jelita, zamykanie przetok);
- postępowanie dietetyczne – jadłospis powinien być zbilansowany, tak by na bieżąco uzupełniać ewentualne niedobory pokarmowe.
Choroba Leśniowskiego-Crohna – podsumowanie
Choroba Leśniowskiego-Crohna jest przewlekła, daje wiele powikłań i stwarza ryzyko rozwoju nowotworów. Spektrum objawów jest bardzo szerokie, stąd przy jej podejrzeniu nie wolno zwlekać z diagnostyką. Wprawdzie nie można jej wyleczyć, jednak odpowiednia, wielospecjalistyczna opieka opóźnia i łagodzi powikłania oraz podnosi jakość życia.
>>> Przeczytaj też: Kalprotektyna w kale – marker stanu zapalnego jelit
Bibliografia:
- Pasternak G, Chrzanowski G, Aebisher D, Myśliwiec A, Dynarowicz K, Bartusik-Aebisher D, Sosna B, Cieślar G, Kawczyk-Krupka A, Filip R. Crohn’s Disease: Basic Characteristics of the Disease, Diagnostic Methods, the Role of Biomarkers, and Analysis of Metalloproteinases: A Review. Life (Basel). 2023 Oct 15;13(10):2062. doi: 10.3390/life13102062. PMID: 37895443; PMCID: PMC10608618. [https://www.ncbi.nlm.nih.gov/pmc/articles/PMC10608618/]
- Crohn’s disease: management. London: National Institute for Health and Care Excellence (NICE); 2019 May 3. (NICE Guideline, No. 129.) [www.ncbi.nlm.nih.gov/books/NBK542505]
- Li N, Shi RH. Updated review on immune factors in pathogenesis of Crohn’s disease. World J Gastroenterol. 2018 Jan 7;24(1):15-22. doi: 10.3748/wjg.v24.i1.15. PMID: 29358878; PMCID: PMC5757119. [https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5757119/]
- Boyapati R, Satsangi J, Ho GT. Pathogenesis of Crohn’s disease. F1000Prime Rep. 2015 Apr 2;7:44. doi: 10.12703/P7-44. PMID: 26097717; PMCID: PMC4447044. [https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4447044/]
- Petagna L, Antonelli A, Ganini C, Bellato V, Campanelli M, Divizia A, Efrati C, Franceschilli M, Guida AM, Ingallinella S, Montagnese F, Sensi B, Siragusa L, Sica GS. Pathophysiology of Crohn’s disease inflammation and recurrence. Biol Direct. 2020 Nov 7;15(1):23. doi: 10.1186/s13062-020-00280-5. PMID: 33160400; PMCID: PMC7648997. [https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7648997/]
- Cushing K, Higgins PDR. Management of Crohn Disease: A Review. JAMA. 2021 Jan 5;325(1):69-80. doi: 10.1001/jama.2020.18936. PMID: 33399844; PMCID: PMC9183209. [https://www.ncbi.nlm.nih.gov/pmc/articles/PMC9183209/]
- Molodecky NA, Kaplan GG. Environmental risk factors for inflammatory bowel disease. Gastroenterol Hepatol (N Y). 2010 May;6(5):339-46. PMID: 20567592; PMCID: PMC2886488. [https://www.ncbi.nlm.nih.gov/pmc/articles/PMC2886488/]
- von Allmen D. Pediatric Crohn’s Disease. Clin Colon Rectal Surg. 2018 Mar;31(2):80-88. doi: 10.1055/s-0037-1609022. Epub 2018 Feb 25. PMID: 29487490; PMCID: PMC5825885. [https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5825885/]