Skóra to największy narząd, na którym można dostrzec wiele objawów chorobowych. Niektóre z nich mogą sygnalizować nieprawidłowości dotyczące narządów wewnętrznych, w tym wątroby.
Czy choroby wątroby widać na skórze? Jakie badania laboratoryjne wykonać, by sprawdzić czy funkcjonuje ona prawidłowo? Przeczytaj poniższy artykuł i dowiedz się, jakie objawy skórne mogą świadczyć o nieprawidłowościach wątroby.
Spis treści:
- Zmiany skórne od wątroby: kiedy się manifestują?
- Kępki żółte przy chorobach wątroby
- Przebarwienia i zmiany skórne od wątroby
- Pajączki naczyniowe (tzw. pajączki wątrobowe)
- Dłonie przy chorej wątrobie
- Inne charakterystyczne skórne objawy chorej wątroby
Zmiany skórne od wątroby: kiedy się manifestują?
Schorzenia wątroby mogą dawać o sobie znać w postaci wykwitów skórnych, ale również zmian w obrębie włosów i paznokci. Na skórze można dostrzec zmiany świadczące między innymi o:
● marskości wątroby,
● chorobach dróg żółciowych,
● wirusowym zapaleniu wątroby,
● pierwotnej marskości żółciowej.
Obecność wykwitów chorobowych mogących świadczyć o schorzeniach wątroby powinny skłonić do wizyty u lekarza oraz pilnego wykonania badań laboratoryjnych, w tym oznaczenia stężenia enzymów wątrobowych. W kolejnych akapitach zostaną przedstawione najważniejsze objawy dermatologiczne chorób wątroby.

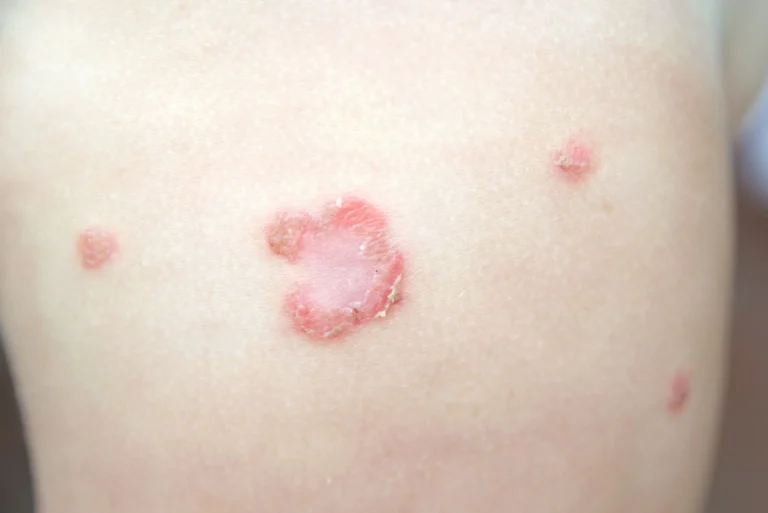
Kępki żółte przy chorobach wątroby
Kępki żółte to żółtawe grudki lub guzki, które lokalizują się najczęściej w okolicach oczodołów, ale również w obrębie dłoni, tułowia, kolan, łokci, fałdów skóry i pośladków. Mogą występować w postaci rozsianej (na całym ciele) lub skupiać się w określonej lokalizacji. Powstają na skutek odkładania się w skórze złogów lipidowych. Złogi te są porównywane pod względem ich składu do blaszek miażdżycowych, powstających w naczyniach tętniczych. Obecność licznych kępek żółtych może świadczyć m. in. o pierwotnej marskości żółciowej, a także towarzyszącej cholestazie, a więc zaburzeniu w odpływie i wydzielaniu żółci.
>> To może Cię zainteresować: Czym jest miażdżyca? Objawy i konsekwencje
Przebarwienia i zmiany skórne od wątroby
W przebiegu schorzeń wątroby można również spotkać się z występowaniem przebarwień. Występują one na przykład w przebiegu hemochromatozy, a więc schorzenia, którego istotą jest defekt metabolizmu żelaza i wtórnego uszkodzenia wątroby. Przebarwienia wynikają w tym przypadku z nasilonej syntezy melaniny, do której dochodzi na skutek magazynowania żelaza. Zmiany te najczęściej lokalizują się na odsłoniętych częściach ciała. Pigment może pojawiać się jednak również w obrębie śluzówek i spojówek.
Przebarwienia skóry mogą się również pojawić w przebiegu choroby Wilsona, a więc schorzenia wynikającego z nadmiernego gromadzenia się miedzi w narządach organizmu.
Zmiany skórne od wątroby: skóra banknotowa
W przebiegu schorzeń wątroby można zaobserwować ścieńczenie, suchość oraz pomarszczenie skóry. Uwidocznieniu ulegają linie skórne, co sprawia, że skóra zaczyna przypominać banknot, który dość długo pozostaje w obiegu. Taka skóra nazywana jest skórą banknotową. Obecność tego rodzaju zmian powinna skłonić do pogłębienia diagnostyki hepatologicznej.
>> Przeczytaj też: Choroba Duhringa – skórna postać celiakii
Świąd skóry jako objaw chorej wątroby
Świąd skóry często towarzyszy schorzeniom hepatologicznym. Każdy pacjent zgłaszający świąd skóry bez istnienia uchwytnej przyczyny dermatologicznej powinien mieć wykonane badania oceniające funkcjonowanie wątroby. Objaw ten dotyczy 50% przypadków pierwotnej marskości żółciowej i bardzo często towarzyszy cholestazie.
Świąd predysponuje do drapania, co sprawia, że na skórze pojawiają się przeczosy (linijne zadrapania), a z czasem także przebarwienia. Warto dodać, że świąd w przebiegu schorzeń wątroby nie poddaje się standardowemu leczeniu przeciwświądowemu.
Skórne objawy chorej wątroby: żółtaczka
Żółtaczka to żółte zabarwienie skóry i białkówek oka, spowodowane wzrostem stężenia bilirubiny we krwi. Jest to objaw towarzyszący wielu schorzeniom wątroby, w tym schorzeniom onkologicznym. Pierwsze objawy zmiany zabarwienia skóry pojawiają się typowo po przekroczeniu stężenia 2,0-2,5 mg/dl.
W przypadku wymienionej już pierwotnej marskości wątroby, początkowo obserwuje się zmianę zabarwienia skóry w górnych partiach ciała. Wraz z zaawansowaniem procesu chorobowego skóra na całym ciele może przyjąć odcień zielono-żółty.

Pajączki naczyniowe (tzw. pajączki wątrobowe)
Pajączki naczyniowe, nazywane również naczyniakami gwiaździstymi, to objaw skórny często towarzyszący marskości wątroby, ale i innym jej schorzeniom. Uważa się, że ich pojawienie związane jest ze wzrostem stężenia estrogenów. W przebiegu nieprawidłowego funkcjonowania wątroby, estrogeny nie są prawidłowo metabolizowane, co powoduje wzrost ich stężenia. Jedna z teorii sugeruje natomiast, że pajączki naczyniowe oraz teleangiektazje wynikają ze wzrostu ciśnienia żylnego w przebiegu marskości wątroby.
Dłonie przy chorej wątrobie
Schorzenia wątroby mogą być również związane ze zmianami w obrębie dłoni – zarówno skóry, jak i płytek paznokciowych. O zmianach w obrębie dłoni można przeczytać w kolejnych akapitach tego artykułu.
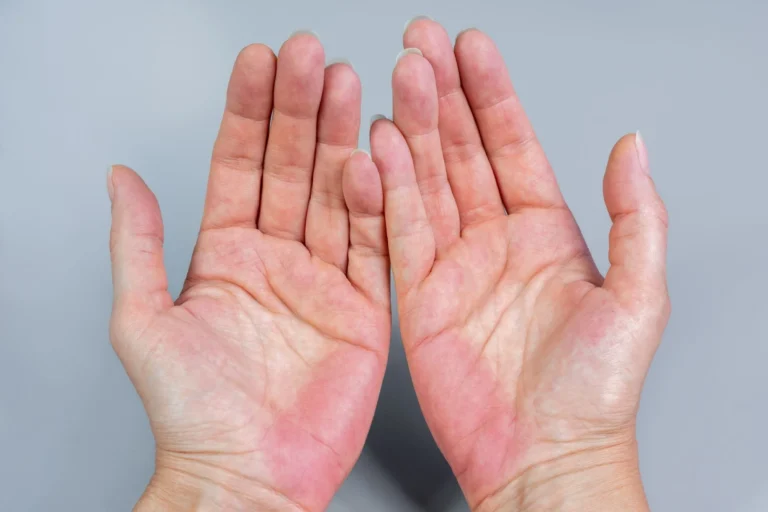
Rumień dłoniowy przy marskości wątroby
Charakterystycznym objawem marskości wątroby i innych przewlekłych schorzeń tego narządu jest tak zwany rumień dłoniowy. Jest to zaczerwienienie pojawiające się najczęściej w obrębie kłębu kciuka oraz w okolicy palca piątego ręki. Rumień dłoniowy może występować jednostronnie lub obustronnie. Należy wyraźnie podkreślić, że rumień dłoniowy może być obecny również u zdrowych osób, nieobciążonych schorzeniami hepatologicznymi.
Wygląd paznokci a choroby wątroby
Choroby wątroby mogą manifestować się również w obrębie płytek paznokciowych. Jak mogą wyglądać paznokcie przy chorej wątrobie? Możemy zaobserwować między innymi:
- pałeczkowatość (a więc nadmierną wypukłość paznokci),
- łyżeczkowatość (czyli ich nadmierną wklęsłość),
- obecność poprzecznych, białych prążków,
- białawe zabarwienie paznokci (tak zwane paznokcie Terryego).
>> To może Cię zainteresować: Białe plamki na paznokciach – co oznaczają i dlaczego powstają?
Inne charakterystyczne skórne objawy chorej wątroby
Oprócz wymienionych powyżej objawów chorobowych, w przebiegu schorzeń wątroby zaobserwować można również:
- uogólnioną suchość skóry,
- wyprysk podudzi, a więc grudki i zmiany rumieniowo-złuszczające w obrębie podudzi,
- zmiany plamicze wynikające z obniżenia stężenia czynników krzepnięcia produkowanych w wątrobie,
- liszaj płaski, czyli przewlekłe schorzenie dermatologiczne, mogące mieć związek m. in. z wirusowymi zapaleniami wątroby,
- livedo reticularis (siność siatkowatą) charakteryzującą się obecnością sino-różowych, płaskich zmian, przypominających mozaikę, które wynikają z zaburzeń związanych z naczyniami krwionośnymi,
- łysienie, uogólnione przerzedzenie włosów,
- przewlekłą pokrzywkę,
- piodermię zgorzelinową.
Sprawdź również:
>> Wirusowe zapalenie wątroby typu A. Objawy, przyczyny, leczenie i profilaktyka
>> Wirusowe zapalenie wątroby typu B. Objawy, przyczyny, leczenie i profilaktyka
Schorzenia wątroby mogą wiązać się z wystąpieniem wielu różnorodnych symptomów klinicznych. Niektóre z nich możemy zobaczyć gołym okiem. Jeżeli na naszej skórze pojawią się objawy mogące sugerować choroby wątroby, to zdecydowanie warto udać się do lekarza. Niezbędnym krokiem jest również wykonanie badań laboratoryjnych, w tym oznaczenie prób wątrobowych. Wykrycie choroby wątroby na wczesnym etapie istotnie poprawia rokowanie i zwiększa szansę na osiągnięcie sukcesu terapeutycznego.
Bibliografia
- A. Kaszuba, Zmiany skórne w chorobach ogólnoustrojowych, Wydawnictwo Czelej, Wydanie I, Lublin 2018,
- K. Gutkowski, Skórne manifestacje chorób wątroby, Dermatologia po Dyplomie, 2014/03,
- L. Rudnicka i inni, Współczesna Dermatologia, Wydawnictwo PZWL, Warszawa 2022,
- L. Bolognia i inni, Fourth Edition Dermatologia, Medipage, Warszawa 2022.