Dieta low-FODMAP może zostać zalecona jako czasowe postępowanie niefarmakologiczne w przypadku nietypowych dolegliwości ze strony przewodu pokarmowego u dziecka. Na czym polega? Jakie są wskazania do jej zastosowania? Jakie badania należy wykonać przed jej rozpoczęciem? Jak uniknąć niedoborów podczas jej stosowania? Odpowiedzi na te pytania wraz z przykładowym jadłospisem znajdziesz w poniższym artykule.
Spis treści:
- Dieta low-FODMAP – co to jest?
- Kiedy stosuje się dietę low-FODMAP u dzieci?
- Diagnostyka przed rozpoczęciem diety low-FODMAP
- Dieta low-FODMAP u dzieci – zalecenia żywieniowe
- Dieta low-FODMAP u dzieci – przykładowy jadłospis
- Podsumowanie
Dieta low-FODMAP – co to jest?
Dieta o małej zawartości FODMAP (low-FODMAP) polega na tymczasowym ograniczeniu spożycia produktów bogatych w oligosacharydy, disacharydy, monosacharydy i poliole. Są to słabo wchłaniane i łatwo fermentujące w jelicie cienkim węglowodany. Mogą powodować objawy ze strony przewodu pokarmowego, takie jak ból brzucha, nadmierne wydzielanie gazów, wzdęcia czy biegunki.
Dieta low-FODMAP składa się z 3 etapów. W pierwszy trwającym 4-8 tygodni eliminuje się produkty o dużej zawartości FODMAP. Etap drugi (ponowne wprowadzanie) trwa kolejne 6-10 tygodni. W tym czasie stopniowo spożywa się w niewielkiej ilości wcześniej wyeliminowane produkty sprawdzając reakcję organizmu. Trzeci polega na personalizacji diety – wyklucza się z diety produkty, które wywołały i/lub nasiliły objawy.
>> Sprawdź też: Wpływ diety low-FODMAP na IBS
Kiedy stosuje się dietę low-FODMAP u dzieci?
Wskazaniem do zastosowania diety low-FODMAP u dzieci mogą być niecharakterystyczne objawy ze strony przewodu pokarmowego przypominające czynnościowe zaburzenia przewodu pokarmowego. Należą do nich m.in. ból brzucha u dzieci, nadmierne wydzielanie gazów, wzdęcia i biegunka.
Dieta low-FODMAP może zostać zatem zalecona jako czasowe postępowanie niefarmakologiczne w przypadku podejrzenia:
- nieceliakalnej nadwrażliwości na gluten,
- nieswoistej choroby zapalnej jelit (wrzodziejące zapalanie jelita grubego, chorobę Leśniewskiego Crohna),
- zespołu rozrostu bakteryjnego jelita cienkiego (SIBO),
- zespołu jelita nadwrażliwego (IBS).

W badaniach obejmujących małe grupy dzieci wykazano, że dieta low-FODMAP zmniejsza nasilenie i częstość występowania objawów. Niemniej jednak skuteczność diety low-FODMAP w leczeniu zaburzeń czynnościowych przewodu pokarmowego u dzieci jest dopiero badana. Według ESPGHAN nie należy jej stosować rutynowo w praktyce klinicznej.
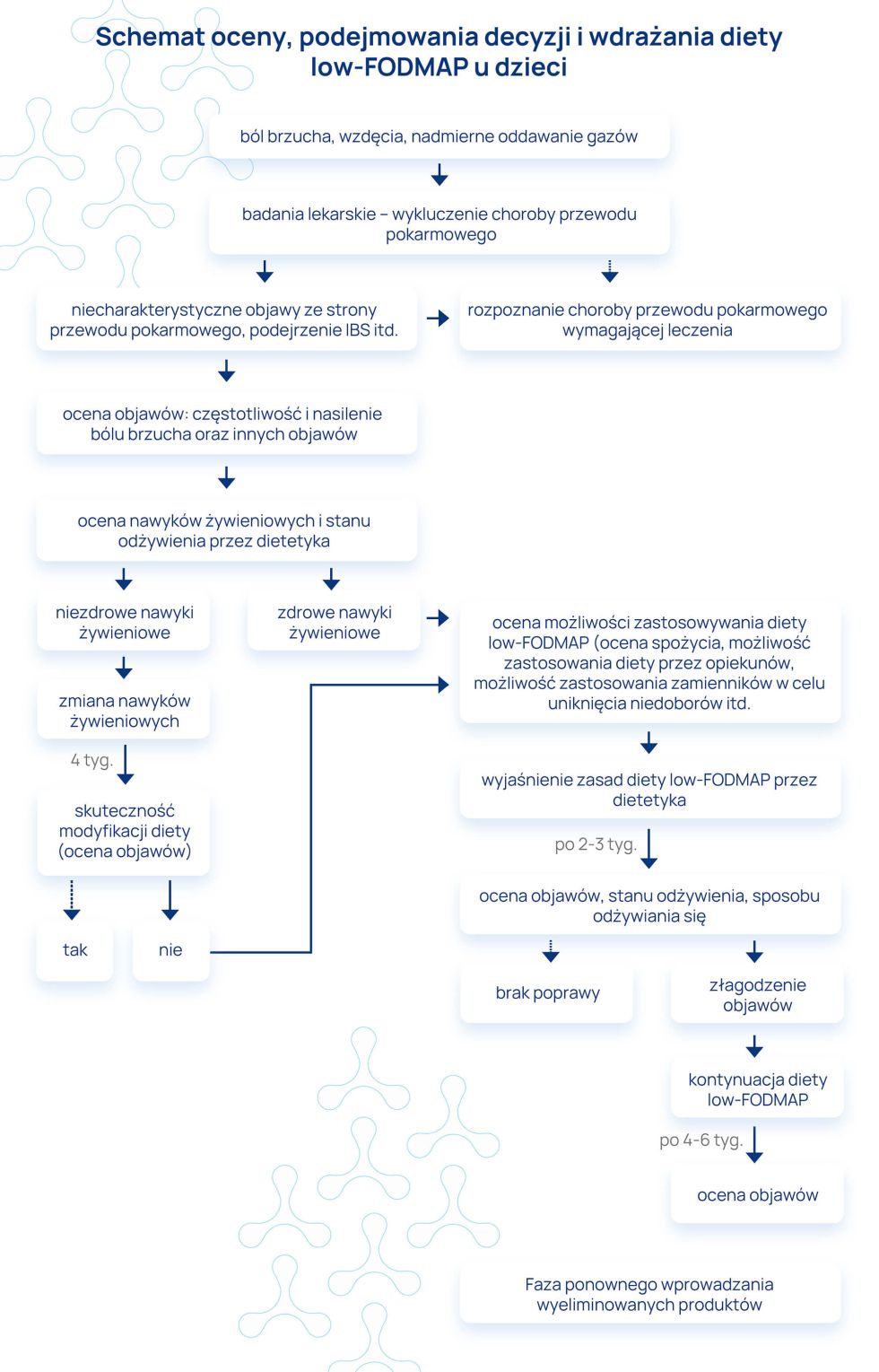
Poniżej przedstawiono schemat postepowania w przypadku zastosowania diety low-FODMAP u dzieci zaproponowane przez ESPGHAN (2022).
Diagnostyka przed rozpoczęciem diety low-FODMAP
Przed rozpoczęciem diety low-FODMAP lekarz specjalista na podstawie zebranego wywiadu oraz przeprowadzonego badania przedmiotowego może zlecić wykonanie dodatkowych badań w celu wykluczenia zaburzeń i chorób, takich jak:
- celiakia,
- alergia pokarmowa,
- zapalenie błony śluzowej żołądka i jelit,
- chorobę wrzodową żołądka i dwunastnicy,
- zakażenie bakterią Helicobakter pylori,
- nieswoiste zapalenia jelit,
- niedobór disacharydaz,
- nietolerancja fruktozy,
- rzekoma niedrożność jelit.

Dieta low-FODMAP u dzieci – zalecenia żywieniowe
Stosowanie diety low-FODMAP u małych dzieci wiąże się z ryzykiem niedostatecznego spożycia niektórych składników odżywczych: błonnika, żelaza, witamin z grupy B i wapnia.
Zaleca się zatem, aby wyeliminowane produkty zastąpić możliwymi substytutami. Dietę należy prowadzić zgodnie z zaleceniami lekarza i dietetyka, obserwować spożycie składników odżywczych oraz masę ciała dziecka.
Dieta low-FODMAP u małych dzieci może zostać zastosowana – według ESPGHAN – tylko w sytuacjach, kiedy ryzyko zaburzeń odżywiania u dziecka jest małe i nie występują trudności w karmieniu, takie jak odmowa przyjmowania pokarmów i jedzenie wybiórcze.
Poniżej wymieniono produkty bogate w FODMAP oraz możliwe ich zamienniki. Pacjenci w różnym stopniu mogą tolerować poszczególne produkty bogate w FODMAP i ich ilość. Niektóre zamienniki mogą być tolerowane w niewielkiej ilości (≤75 g według Monash University FODMAP Diet).
Produkty zawierające oligosacharydy: burak, brokuł, brukselka, kapusta włoska, koper włoski, czosnek, por, cebula, groch, dynia, szalotka, cukinia, kukurydza, żyto i pszenica w dużych ilościach np. herbatniki, chleb, kuskus, krakersy, makarony, morela, banan, jagoda, żurawina, porzeczka, figa, grejpfrut, melon, nektarynka, śliwka, granat, arbuz, fasola, ciecierzyca, soczewica, groch, czerwona fasola, soja i napoje sojowe, migdały, orzechy nerkowca, orzechy laskowe, pistacje.
Zalecane zamienniki: bakłażan, szparagi, kapusta pak choi, marchew, seler, szczypiorek, kapusta chińska, ogórek, fasola szparagowa, sałata, pasternak, rzodkiewka, burak, liście cykorii, jarmuż, szpinak, boćwina, pomidor, papryka czerwona i zielona, chleb orkiszowy i razowy na zakwasie, kuskus bezglutenowy, płatki bezglutenowe, makaron bezglutenowy, komosa ryżowa, tortilla kukurydziana, mąka kukurydziana, jaglana, ryżowa, orkiszowa, płatki owsiane, ziemniaki, makaron ryżowy, jabłko, czereśnie, winogrono, kiwi, mandarynka, pomarańcza, brzoskwinia, ananas, papaja, truskawka, orzechy brazylijskie, makadamia, orzeszki ziemne, pekan, nasiona (słonecznik, dynia), orzechy włoskie.
Produkty zawierające disacharydy (laktozę): zwykłe i niskotłuszczowe mleko krowie, kozie i owcze, lody, przetwory mleczne (jogurty, sery miękkie i świeże). Eliminacja produktów mlecznych może sprzyjać niedoborom witaminy D i wapnia. Zaleca się ocenę stężenia witaminy D oraz spożycia wapnia. Na ich podstawie rozważa się ewentualną suplementację.
Zalecane zamienniki: mleko bez laktozy, napój ryżowy, jogurty bez laktozy i sery twarde.
Produkty zawierające monosacharydy: jabłko, wiśnia, brzoskwinia clingstone, mango, gruszka chińska, gruszka, groszek, owoce w puszce w soku naturalnym, arbuz, szparagi, karczochy, przetwory owocowe i konfitury, przetwory na bazie miodu i fruktozy, syrop fruktozowo-kukurydziany, substancje słodzące w produktach mlecznych i dżemie, lizak lodowy, produkty z dużą ilością fruktozy, suszone owoce, sok owocowy, duże porcje owoców, koncentraty owocowe. Eliminacja owoców może prowadzić do zmniejszenia naturalnych przeciwutleniaczy, takich jak flawonoidy czy witaminy C.
Zalecane zamienniki: morela, awokado, banan, jeżyna, jagoda, kokos, porzeczki, winogrono, kiwi, sok z cytryny, mandarynka, melon, nektarynka, pomarańcza, papaja, ananas, rabarbar, truskawka, syrop klonowy, bakłażan, brokuł, brukselka, marchew, kapusta, papryka, kalafior, ogórek, fasolka szparagowa, cykoria endywia, jarmuż, cebula pora, sałata, kabaczek, grzyby (konserwowe), cebula, pasternak, dynia, rzodkiewka, szpinak, boćwina, pomidor, cukinia (miąższ).
Produkty zawierające poliole: jabłko, morela, awokado, jeżyna, wiśnia, nektarynka, brzoskwinia, gruszka, śliwka, arbuz, bakłażan, kapusta, zielona papryka, kalafior, grzyby, zielony pieprz, dynia, groszek śnieżny, guma bez cukru, izomalt, maltitol, mannitol, sorbitol, ksylitol oraz inne słodziki, których nazwa kończy się na „-ol” obecne w słodkich produktach „bez cukru”.
Zalecane zamienniki: banan, jagoda, winogrono, grejpfrut, melon, kiwi, cytryna, limonka, mango, melon, pomarańcza, marakuja, ananas, malina, truskawka, marchew, rzodkiewka, sałata, papryka czerwona, szpinak, pomidor, cukinia.
Dieta low-FODMAP u dzieci – przykładowy jadłospis
Propozycja posiłków dla dziecka na diecie low-FODMAP w fazie 1 (eliminacji).
- DZIEŃ 1
Śniadanie I: Płatki z mlekiem
- Mleko bez laktozy 3,2%
- Płatki owsiane / kukurydziane bezglutenowe
- Sezam
- Kiwi / mandarynka
Śniadanie II: Kanapka z serkiem
- Chleb bezglutenowy
- Masło bez laktozy
- Serek wiejski bez laktozy
- Sałata lodowa, ogórek zielony
Obiad: Ryba z ziemniakami
- Łosoś pieczony z sokiem z cytryny
- Purée ziemniaczane z masłem
- Surówka z marchwi, pomarańczy i oliwy z oliwek
Podwieczorek: Płatki ryżowe z malinami
- Mleko bez laktozy 3,2 %
- Płatki ryżowe
- Truskawki świeże lub mrożone
Kolacja: Naleśniki
- Naleśniki suche (mleko bez laktozy, mąka bezglutenowa, jajo)
- DZIEŃ 2
Śniadanie I: Kanapka
- Chleb bezglutenowy
- Masło bez laktozy
- Jajko gotowane
- Sałata lodowa
Śniadanie II: Placuszki bananowe
Wszystkie składniki zblenduj i smaż placki na rozgrzanej patelni beztłuszczowej.
- Banan (60 g)
- Twaróg półtłusty bez laktozy (20g)
- Jajko (1 sztuka)
- Mąka owsiana / bezglutenowa (30 g)
Obiad: Makaron z kurczakiem
- Makaron penne bezglutenowy
- Mięsi z piersi z kurczaka, bez skóry
- Olej rzepakowy
- Parmezan
- Cukinia
Podwieczorek: Wafle ryżowe
- Wafle ryżowe
- Jogurt naturalny pełnomleczny bez laktozy
- Masło orzechowe
Kolacja: Tosty
- Chleb bezglutenowy
- Masło bez laktozy
- Ser żółty
- Papryka
Podsumowanie
Celem diety low FODMAP jest ustalenie, które z produktów wywołują i/lub nasilają niepożądane objawy ze strony przewodu pokarmowego. Wskazaniem do zastosowania diety low-FODMAP u dzieci są niecharakterystyczne objawy, takie jak ból brzucha, gazy, biegunki i wzdęcia. Wcześniej należy wykluczyć choroby i zaburzenia przewodu pokarmowego.
Ze względu na eliminacje wielu produktów zaleca się wprowadzenie możliwych substytutów w celu uniknięcia niedoborów pokarmowych u dziecka. Dietę należy prowadzić zgodnie ze wskazówkami otrzymanymi od lekarza.
Bibliografia
- Thomassen RA, et al. An ESPGHAN Position Paper on the Use of Low-FODMAP Diet in Pediatric Gastroenterology. J Pediatr Gastroenterol Nutr. 2022 Sep 1;75(3):356-368. doi: 10.1097/MPG.0000000000003526. Epub 2022 Aug 9. PMID: 35706093.
- Jarosz M. [red.], Normy żywienia dla populacji Polski i ich zastosowanie, NIZP-PZH, 2020 Normy_zywienia_2020web-1.pdf
- Choroby związane z glutenem – Artykuły przeglądowe – Artykuły i wytyczne – Pediatria – Medycyna Praktyczna dla lekarzy
- Low FODMAP Diet | IBS Research at Monash University – Monash Fodmap