Według najnowszych danych Narodowego Instytutu Zdrowia Publicznego w ubiegłym roku odnotowano aż 32 430 przypadków zachorowań na krztusiec. Na ciężki przebieg i powikłania szczególnie narażone są osoby nieszczepione, przewlekle chorujące i niemowlęta. Tym ostatnim można zapewnić istotną ochronę już przed urodzeniem – czy wiesz w jaki sposób? Jeśli nie, to koniecznie zapoznaj się z poniższym artykułem.
Spis treści:
- Krztusiec – co to za choroba?
- Drogi zakażenia krztuścem w ciąży
- Krztusiec w ciąży – objawy
- Diagnostyka krztuśca w ciąży
- Krztusiec w ciąży – możliwe powikłania
- Szczepienie przeciwko krztuścowi a ciąża
- Krztusiec w ciąży – podsumowanie
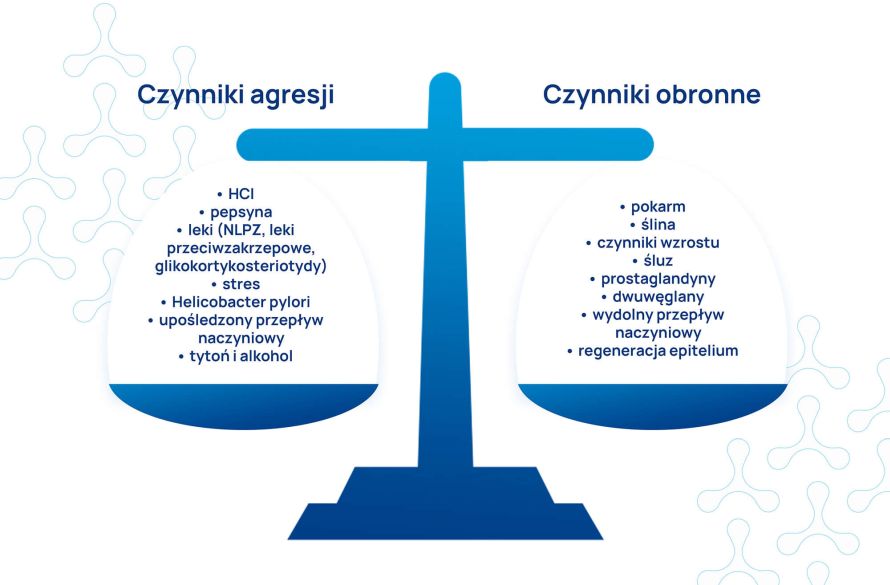
Krztusiec – co to za choroba?
Krztusiec (koklusz) wywoływany jest przez bakterię zwaną Bordetella pertussis i przebiega w kilku fazach:
- Nieżytowej: suchy kaszel, katar, gorączka (niewysoka), ból gardła (trudne do odróżnienia od „typowego” przeziębienia),
- Kaszlu napadowego: silne napady kaszlu z dusznością, wymiotami, niekiedy bezdechem; najgroźniejsza z faz, w której ryzyko powikłań jest najwyższe, trwa od 2 do 4 tygodni,
- Zdrowienia: kaszel stopniowo ustępuje, jednak może trwać do kilku tygodni.
Nie wiadomo, czy kobiety w ciąży są narażone na zwiększone ryzyko ciężkiego przebiegu choroby – dane naukowe nie są tu jednoznaczne. Grupą szczególnie narażoną są jednak noworodki, stąd kobiety zwłaszcza w zaawansowanej ciąży (a także ich najbliższe otoczenie) należy chronić przed zachorowaniem.

Drogi zakażenia krztuścem w ciąży
Krztusiec przenosi się drogą kropelkową. Do zakażenia dochodzi poprzez kontakt śluzówki dróg oddechowych z wydzieliną osoby chorej. Transmisja przełożyskowa (z chorej matki na płód) nie jest możliwa. Należy jednak pamiętać, że okres zakaźności wynosi do 4 tygodni od początku objawów. To wystarczająco długo, by przyszła mama mogła zachorować, a następnie zarazić dziecko tuż po urodzeniu.
| UWAGA nr 1 Krztusiec jest chorobą wysoce zakaźną! Pamiętaj o dwóch wskazówkach: przy objawach sugerujących krztusiec warto wykonać odpowiednią diagnostykę w celu potwierdzenia zakażenia – skuteczna antybiotykoterapia znacznie skraca okres zakaźności. |
| UWAGA nr 2 Jeśli miałeś/aś kontakt z osobą z potwierdzonym krztuścem zgłoś się do lekarza. Istnieje bowiem profilaktyka poekspozycyjna w postaci antybiotykoterapii. |
| UWAGA nr 3 Skuteczność antybiotykoterapii zależy od stopnia zaawansowania krztuśca, w którym rozpoczyna się terapię. Pierwsze 3 tygodnie to optymalny czas na podanie antybiotyków w celu złagodzenia objawów i skrócenia okresu zakaźności. Większość towarzystw naukowych zaleca nawet rozpoczęcie leczenia na podstawie samych objawów, jeszcze przed uzyskaniem wyników badań diagnostycznych. |
>> Przeczytaj: Kompleksowy przewodnik po diagnostyce krztuśca: jaki test wybrać?
Krztusiec w ciąży – objawy
Objawy krztuśca u kobiet w ciąży nie różnią się istotnie od prezentowanych przez inne grupy pacjentów. Na przebieg choroby największy wpływ wywierają:
- obecność chorób przewlekłych,
- stopień kontroli chorób przewlekłych,
- wiek,
- status uodpornienia (przebyte zachorowanie lub czas od ostatniego szczepienia).
| UWAGA nr 4 Przebieg choroby jest trudny do przewidzenia! Najskuteczniejszą metodą zapobiegania powikłaniom jest szczepienie, które można wykonać praktycznie w każdym wieku. |
Diagnostyka krztuśca w ciąży
Przy obecności objawów klinicznych sugerujących krztusiec należy wykonać badania potwierdzające zachorowanie. Należą do nich:
- badanie mikrobiologiczne materiału pobranego z nosogardła (posiew; złoty standard, jednak hodowla jest trudna i często daje wynik fałszywie ujemny),

- badanie PCR materiału z nosogardła (wykrywa obecność materiału genetycznego bakterii; szybkie, bardzo skuteczne, lecz drogie),
- przeciwciała w klasie IgG (nie mają zastosowania, gdy upłynęło mniej niż rok od ostatniego szczepienia).

Krztusiec w ciąży – możliwe powikłania
Do powikłań choroby może dojść w każdym wieku, jednak największe ryzyko dotyczy przede wszystkim małych niemowląt, które nie zostały zaszczepione. Nieuodpornione kobiety w ciąży także mogą nabawić się komplikacji, a przy zachorowaniu w zaawansowanej ciąży i braku leczenia skracającego zakaźność mogą przenieść infekcję na noworodka.
Do najczęstszych powikłań choroby należą:
- bezdech,
- zapalenie płuc,
- drgawki,
- zgon,
- bezsenność,
- zapalenie zatok przynosowych,
- zapalenie ucha środkowego,
- utrata masy ciała,
- nietrzymanie moczu,
- omdlenia,
- złamania żeber (przy intensywnym kaszlu),
- konieczność hospitalizacji.
>> Zobacz także: Powracające infekcje i alarmujące statystyki: krztusiec, różyczka i odra
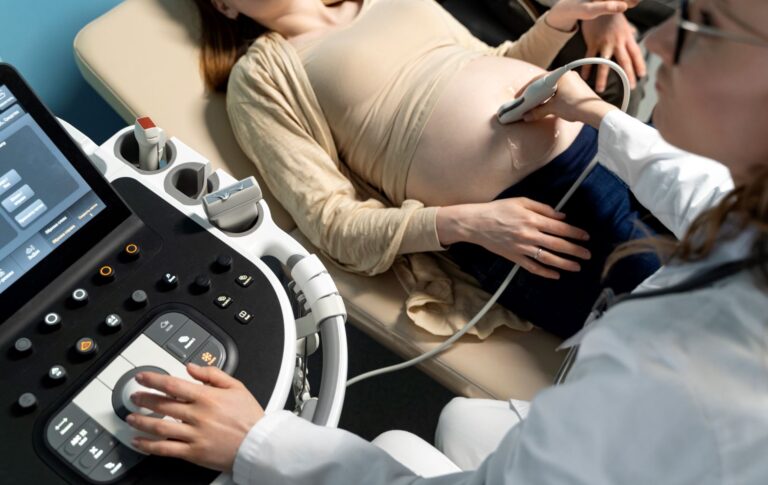
Szczepienie przeciwko krztuścowi a ciąża
Szczepienie przeciwko krztuścowi w czasie ciąży jest zalecane przez prestiżowe towarzystwa naukowe. Podanie 1 dawki acelularnej szczepionki między 27. a 36. tygodniem ciąży (w przypadku zagrożenia porodem przedwczesnym już od 20. tygodnia) przynosi wymierne korzyści:
- jest bezpieczne zarówno dla kobiety w ciąży i płodu,
- skutecznie chroni przed krztuścem u noworodka i małego niemowlęcia, do czasu aż otrzyma pierwszą dawkę szczepienia (2. miesiąc życia),
- szczepienie w ciąży zwiększa stężenie przeciwciał przeciwko krztuścowi w mleku matki.
Warto dodać, że dawka przypominająca jest zalecana także kobietom planującym ciążę oraz osobom z najbliższego otoczenia dzieci do ukończenia 12. miesiąca życia.
Krztusiec w ciąży – podsumowanie
Krztusiec jest wysoce zakaźną chorobą, która może wywoływać poważne powikłania. Szczególnie narażone są noworodki i niemowlęta. Z tego względu rekomendowane są szczepienia kobietom w ciąży – umożliwi to przekazanie przeciwciał ochronnych z matki na dziecko, początkowo z krwią przez łożysko, następnie z mlekiem. Jeśli podejrzewasz, że Ty lub ktoś bliski cierpi z powodu krztuśca to nie zwlekaj – zgłoś się do lekarza. Odpowiednia diagnostyka pozwoli potwierdzić lub wykluczyć chorobę, a to umożliwi podjęcie skutecznego leczenia.
Źródła
- Carbonetti NH. Bordetella pertussis: new concepts in pathogenesis and treatment. Curr Opin Infect Dis. 2016 Jun;29(3):287-94. doi: 10.1097/QCO.0000000000000264. PMID: 26906206; PMCID: PMC4846492., https://pmc.ncbi.nlm.nih.gov/articles/PMC4846492 (dostęp: 13.01.2025).
- Abu-Raya B, Forsyth K, Halperin SA, Maertens K, Jones CE, Heininger U, Hozbor D, Wirsing von König CH, Chitkara AJ, Muloiwa R, Tan TQ. Vaccination in Pregnancy against Pertussis: A Consensus Statement on Behalf of the Global Pertussis Initiative. Vaccines (Basel). 2022 Nov 23;10(12):1990. doi: 10.3390/vaccines10121990. PMID: 36560400; PMCID: PMC9786323., https://pmc.ncbi.nlm.nih.gov/articles/PMC9786323 (dostęp: 13.01.2025).
- Skoff TH, Faulkner AE, Liang JL, Barnes M, Kudish K, Thomas E, Kenyon C, Hoffman M, Pradhan E, Liko J, Hariri S. Pertussis Infections Among Pregnant Women in the United States, 2012-2017. Clin Infect Dis. 2021 Dec 6;73(11):e3836-e3841. doi: 10.1093/cid/ciaa1112. PMID: 32766767., https://academic.oup.com/cid/article/73/11/e3836/5885039?login=false (dostęp: 13.01.2025).
- Kilgore PE, Salim AM, Zervos MJ, Schmitt HJ. Pertussis: Microbiology, Disease, Treatment, and Prevention. Clin Microbiol Rev. 2016 Jul;29(3):449-86. doi: 10.1128/CMR.00083-15. PMID: 27029594; PMCID: PMC4861987., https://pmc.ncbi.nlm.nih.gov/articles/PMC4861987 (dostęp: 13.01.2025).
- Narodowy Instytut Zdrowia Publicznego, ZAKŁAD EPIDEMIOLOGII CHORÓB ZAKAŹNYCH I NADZORU Pracownia Monitorowania i Analizy Sytuacji Epidemiologicznej, Informacje o zachorowaniach na choroby zakaźne i zatruciach w Polsce w 2024 roku, https://wwwold.pzh.gov.pl/oldpage/epimeld/2024/index_mp.html (dostęp: 13.01.2025).