- Praca tarczycy u kobiety w ciąży
- Praca tarczycy płodu
- Normy TSH u kobiet w ciąży
- Przypadek pacjentki w ciąży
Praca tarczycy kobiety w ciąży
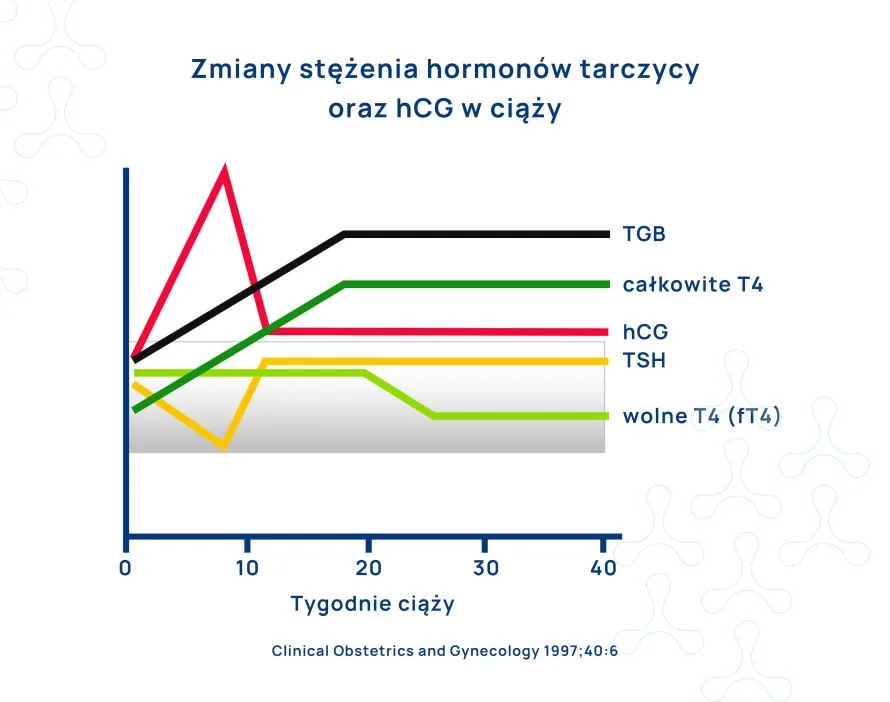
Sprawnie funkcjonująca tarczyca jest nieodzownym warunkiem zarówno zajścia w ciążę, jak i urodzenia zdrowego dziecka. Prawidłowa ilość hormonów tarczycy jest kluczowa dla organogenezy, w tym zwłaszcza dla rozwoju mózgu dziecka. Do 12 t.c. jedynym źródłem hormonów tarczycy dla rozwijającego się płodu jest organizm matki, dlatego ciąża jest stanem zwiększonego na nie zapotrzebowania. Tarczyca kobiety w ciąży stara się sprostać tym większym potrzebom i nasila produkcję hormonów (ocenia się, że rośnie ono o ok. 50%). Sprzyja temu wzrost stężenia globuliny wiążącej tyroksynę (TBG) oraz pojawienie się w surowicy ciężarnej nowego hormonu – gonadotropiny kosmówkowej (hCG), która jest również uważana za marker wczesnej ciąży. Stężenie gonadotropiny szybko narasta w pierwszym trymestrze ciąży. Dzięki strukturalnemu podobieństwu do TSH stymuluje ona tarczycę kobiety w ciąży do produkcji potrzebnych w większych ilościach hormonów.
Wzrost zapotrzebowania organizmu matki na hormony tarczycy w ciąży pociąga za sobą konieczność dostarczenia większej ilości składników budujących te hormony, m.in. wzrasta zapotrzebowanie na jod. Niedobór jodu w czasie ciąży prowadzi do rozwoju niedoczynności tarczycy i powstania wola u matki.
Innym poważnym zagrożeniem dla prawidłowej pracy tarczycy jest powstanie przewlekłego procesu autoimmunizacyjnego, którego wykładnikiem są przeciwciała anty-TPO. Obecność tych przeciwciał jest poważnym czynnikiem ryzyka rozwoju niedoczynności tarczycy w ciąży.
Skutkiem niedoczynności tarczycy u kobiety w ciąży mogą być:
- stan przedrzucawkowy,
- nadciśnienie tętnicze,
- przedwczesny poród,
- poronienie,
- śmierć płodu.
Dlatego tak istotne jest, aby prawidłowo rozpoznać niedoczynność tarczycy jak najwcześniej i wdrożyć odpowiednie leczenie, lub – jeśli pacjentka była już leczona hormonami tarczycy przed ciążą – zmodyfikować dawki. Zazwyczaj konieczne jest zwiększenie dawki leku o 30-50%.
Praca tarczycy u płodu
W pierwszym trymestrze płód nie ma jeszcze wykształconej tarczycy, dlatego jedynym źródłem jej hormonów jest tarczyca matki. Ponieważ pierwszy trymestr ciąży to intensywny rozwój organów, w tym układu nerwowego, prawidłowe stężenie hormonów tarczycy jest kluczowe dla prawidłowego ukształtowania się mózgu. Niedobór hormonów tarczycy w tym okresie może skutkować zaburzeniami rozwoju OUN o różnym stopniu nasilenia – od niewielkiego obniżenia IQ, po głęboki niedorozwój umysłowy. Kluczową rolę w transporcie hormonów tarczycy od matki do płodu odgrywa łożysko.
Pomiędzy 16-20. tygodniem ciąży tarczyca płodu zaczyna wytwarzać hormony tarczycy w ilości, która już pokrywa zapotrzebowanie dziecka. Jednak pełne funkcjonowanie układu podwzgórze-przysadka-tarczyca osiągane jest dopiero po urodzeniu.
Normy TSH u kobiet w ciąży
Jak już wspomniano wyżej, u kobiety w ciąży w pierwszym trymestrze pojawia się nowy hormon – gonadotropina kosmówkowa (hCG), którego struktura przypomina strukturę TSH. Efektem tego procesu jest mobilizacja tarczycy u kobiety do zwiększonej produkcji hormonów, oraz spadek poziomu TSH w pierwszym trymestrze ciąży.
Dlatego uważa się, że wartości referencyjne dla stężenia TSH powinny się przedstawiać następująco:
- pierwszy trymestr – od 0,1 do 2,5 mIU/L,
- drugi trymestr – od 0,1 do 2,5-3,0 mIU/L,
- trzeci trymestr – od 0,1 do 3,0-3,5 mIU/l.
Prezentowane wartości mogą się nieznacznie różnić w poszczególnych laboratoriach, dlatego interpretacja wyniku zawsze powinna się odbywać w odniesieniu do prezentowanych w raporcie wartości referencyjnych.

Znajomość tych fizjologicznych zależności jest bardzo ważna dla prawidłowej interpretacji wyników badań laboratoryjnych u kobiet ciężarnych. Należy podkreślić, że wartości referencyjne TSH dla pacjentek niebędących w ciąży wynoszą od 0,3 do 4,5 mIU/L – w tej grupie osób stężenie TSH na poziomie 0,01 byłoby poważną przesłanką do rozpoznania niedoczynności tarczycy.
Przypadek pacjentki w ciąży – historia z życia wzięta
Pacjentka lat 28, w 10 tygodniu ciąży, zgłosiła się do lekarza endokrynologa z podejrzeniem nadczynności tarczycy – wynik badania TSH wynosił 0,01 mIU/L, zakres wartości referencyjnych w tym laboratorium to 0,27-4,2 mIU/L.
Była to pierwsza ciąża, rozwijała się prawidłowo, pacjentka w chwili przyjęcia do lekarza nie odczuwała żadnych objawów, nie miała również chorób przewlekłych w wywiadzie. W rodzinie nie było do tej pory chorób tarczycy.
Oznaczenie TSH u tej pacjentki zostało wykonane zgodnie z wytycznymi dla kobiet ciężarnych, które rekomendują, aby je wykonać pomiędzy 4-8. tygodniem ciąży, w trakcie pierwszej wizyty położniczej. Wynik badania zaniepokoił lekarza ginekologa, który zdecydował o dalszej diagnostyce pod opieką endokrynologa.
Przeprowadzone badanie lekarskie nie wykazało odchyleń od stanu prawidłowego, prawidłowe było również badanie USG tarczycy. Pogłębione badania laboratoryjne – fT4, fT3, poziom przeciwciał – były w normie.
Na podstawie wykonanych badań oraz wywiadu rozpoznano subkliniczną nadczynność tarczycy, gdzie obniżenie poziomu TSH i prawidłowe wartości hormonów tarczycy w ciąży spowodowane są czynnikami fizjologicznymi i nie wymagają leczenia – podawania hormonów tarczycy. Taka postać nadczynności tarczycy obserwowana jest u ok. 20% kobiet w ciąży.
Pacjentka pozostała pod kontrolą, po 4 tygodniach poziom TSH ustabilizował się na poziomie 0,9, fT4 również było prawidłowe.
Piśmiennictwo:
- Wang, Q.; Yu, B.; Huang, R.; Cao, F.; Zhu, Z.; Sun, D.; Zhou, H. Assessment of thyroid function during pregnancy: The advantage of self-sequential longitudinal reference intervals. Arch. Med. Sci. 2011, 7, 679–684
- Woodworth & Schuler. Thyroid Testing Algorithms in Pregnancy. American Association of Clinical Chemistry. 2018 Aug 01.
- Korevaar, T., Medici, M., Visser, T. et al. Thyroid disease in pregnancy: new insights in diagnosis and clinical management. Nat Rev Endocrinol 13, 610–622 (2017). https://doi.org/10.1038/nrendo.2017.93
- Kirsten E. Salmeen, Ingrid J. Block-Kurbisch, Chapter 4 – Thyroid Physiology During Pregnancy, Postpartum, and Lactation, Editor(s): Christopher S. Kovacs, Cheri L. Deal,
- Maternal-Fetal and Neonatal Endocrinology, Academic Press, 2020, Pages 53-60


