Spis treści
- Przypadki odry w Europejskim Regionie WHO
- Odra – etiologia, zakaźność i patogeneza
- Odra – objawy chorobowe
- Powikłania po odrze
- Rozpoznanie odry
- Diagnostyka laboratoryjna odry
- Leczenie odry
- Profilaktyka odry
Odra jest chorobą wirusową wieku dziecięcego. Jest jedną z najbardziej zakaźnych chorób -prawdopodobieństwo zakażenia osoby, która nie zetknęła się wcześniej z wirusem odry lub nie była zaszczepiona, wynosi ponad 90%. Mimo że skuteczność szczepień jest bardzo wysoka, a odporność poszczepienna utrzymuje się przez całe życie, w ostatnim czasie obserwujemy w Polsce spadek wyszczepialności ludności poniżej poziomu, który zapewnia ochronę populacyjną. Jest to jedna z przyczyn obaw przed powrotem choroby, która może prowadzić do powikłań zagrażających zdrowiu i życiu ludzi.
Przypadki odry w Europejskim Regionie WHO
Według danych Światowej Organizacji Zdrowia w 2023 r. na świecie nastąpił 79% wzrost liczby przypadków zachorowań na odrę w porównaniu do roku 2022.
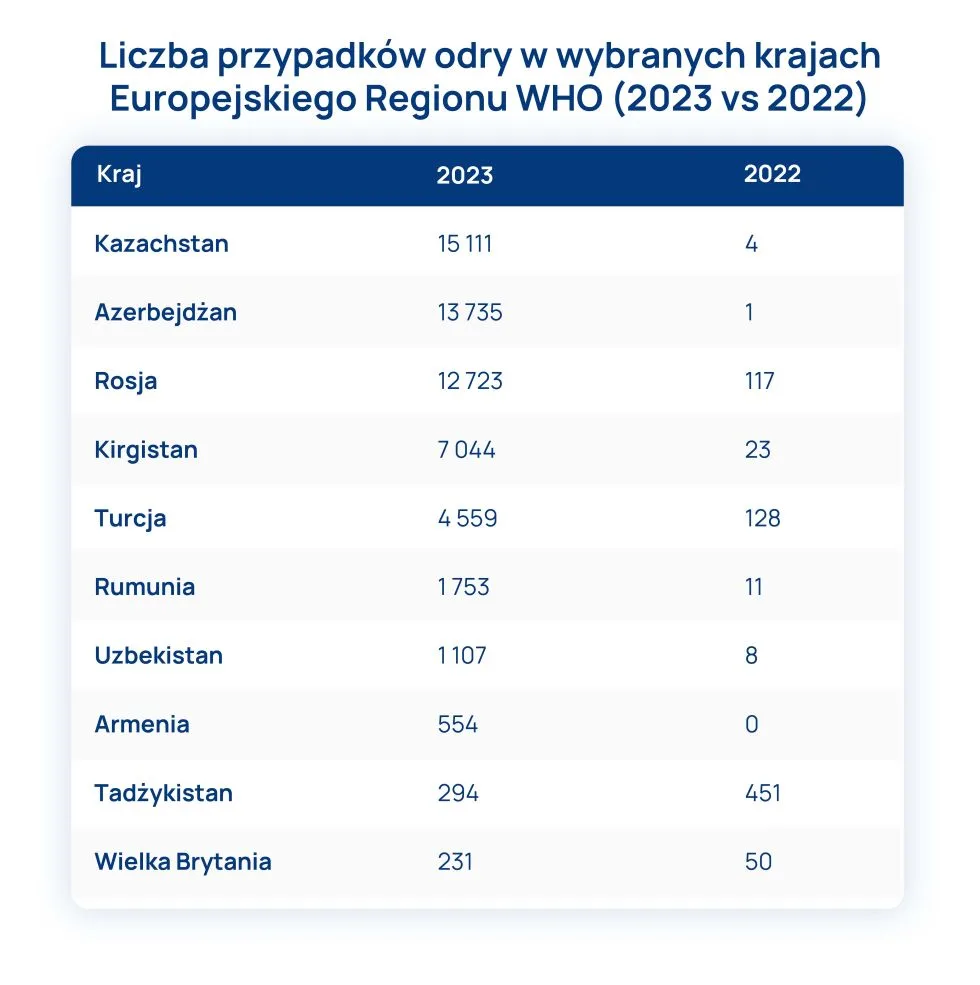
W Europejskim Regionie WHO (ang. World Health Organization), obejmującym 53 państwa na terenie Europy i Azji, odnotowano 58 114 przypadków odry, co stanowiło ponad 60-krotny wzrost w porównaniu do roku 2022, kiedy odnotowano 942 przypadki. Znaczny wzrost liczby przypadków i ognisk odry dotyczył 40 z 53 krajów regionu europejskiego WHO oraz co najmniej dziesięciu krajów UE/EOG (Unia Europejska/Europejski Obszar Gospodarczy).
Z powodu odry w okresie od stycznia do października 2023 r. w Europejskim Regionie WHO hospitalizowano prawie 21 tys. pacjentów i odnotowano 5 zgonów.
W krajach EU/EOG w roku 2023 zgłoszono do ECDC (ang. European Centre for Disease Prevention and Control) 2361 przypadków odry, z czego 1 755 (74,3%) zgłosiła Rumunia. Najnowsze dane Rumuńskiego Instytutu Zdrowia Publicznego wskazują, że od 1 stycznia 2023 r. do 6 lutego 2024 r. na odrę zachorowało w Rumunii 4 679 osób.
W Polsce, według meldunków epidemiologicznych Zakładu Epidemiologii Chorób Zakaźnych i Nadzoru NIZP PZH – PIB, w 2023 r. zgłoszono 36 przypadków odry (w 2022 r. było ich 27). W 2024 r. od 1 stycznia do 15 lutego zgłoszono 9 nowych przypadków.
Odra – etiologia, zakaźność i patogeneza
Przyczyną zachorowania na odrę jest zakażenie wirusem z rodzaju Morbillivirus należącym do rodziny paramyksowirusów. Zakażenie dotyczy wyłącznie ludzi. Materiałem genetycznym wirusa jest RNA (kwas rybonukleinowy). Wirus ma zdolność do tworzenia fuzji komórkowych, dzięki czemu przenika z komórki do komórki, unikając kontroli ze strony przeciwciał.
Wirus odry jest wysoce zakaźny – do infekcji dochodzi u ponad 90% osób, które nie zetknęły się wcześniej z wirusem lub nie były szczepione. Chory może zakazić kilkanaście kolejnych osób wrażliwych na zakażenie. Częstość zakażeń wzrasta zimą i wiosną. Okres zakaźności rozpoczyna się od momentu wystąpienia pierwszych objawów zwiastunowych do 3-4 dni od wystąpienia wysypki.
W powietrzu i na powierzchniach wirus pozostaje zakaźny przez 2 godziny.
Choroba przenosi się drogą kropelkową. Wirus zakaża komórki nabłonka układu oddechowego, a następnie rozprzestrzenia się do układu limfatycznego i krwi. Dalsza replikacja (namnażanie) wirusa odbywa się w komórkach spojówek, układu oddechowego, układu moczowego, limfatycznego i ośrodkowego układu nerwowego. Charakterystyczna dla odry wysypka jest następstwem działania limfocytów T przeciwko zakażonym komórkom śródbłonka małych naczyń krwionośnych. U większości pacjentów choroba kończy się wraz z ustąpieniem wysypki, a odporność po przechorowaniu trwa całe życie.
Odra – objawy chorobowe
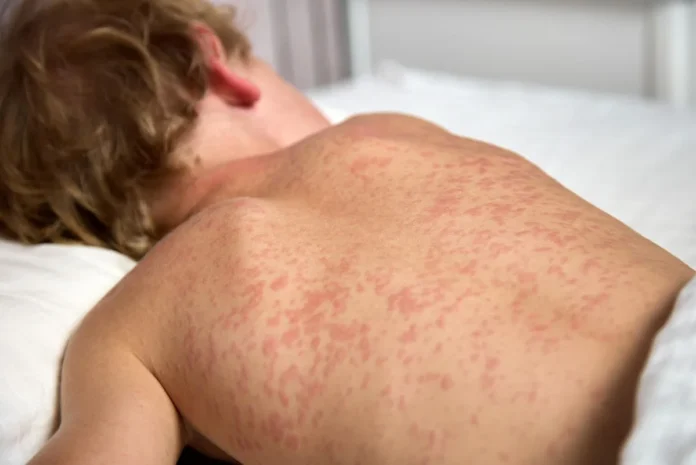
Objawy chorobowe występują u 95% osób zakażonych.
Okres wylęgania choroby, do pojawienia się objawów zwiastunowych, wynosi 8-12 dni. Objawami prodromalnymi (początkowymi) są: gorączka, kaszel, katar, zapalenie spojówek, światłowstręt. Po dwóch dniach choroby, na śluzówkach jamy ustnej pacjenta, pojawiają się zmiany w postaci białych plamek, wielkości 1-2 mm, otoczonych czerwoną obwódką. Są to tzw. plamki Koplika. Najczęściej są one umiejscowione na śluzówce policzków na wysokości zębów trzonowych, ale mogą pojawić się również w pochwie lub na spojówkach. Po upływie 12-24 godzin od wystąpienia plamek rozpoczyna się wysiew wysypki o charakterze plamisto-grudkowym. Wysypka postępuje od głowy, od obszaru poniżej uszu (wysypka nie obejmuje skóry owłosionej) i rozprzestrzenia się na całe ciało w ciągu 1-2 dni. Dzień pojawienia się wysypki jest dniem, w którym gorączka jest najwyższa, a pacjent czuje się najgorzej. Plamki i grudki są barwy od ciemnoczerwonej do fioletowej i mają tendencję do zlewania się. W trakcie zdrowienia wysypka ustępuje w tej samej kolejności, w jakiej się pojawiła. Przebarwienia po wysypce mogą utrzymywać się do 2-óch tygodni.
Powikłania po odrze
Powikłania po odrze występują u ok. 30% pacjentów. Najbardziej zagrożone są nimi niemowlęta, osoby z niedoborami odporności, kobiety ciężarne i osoby niedożywione.
Do powikłań po zakażeniu wirusem odry należą:
- zapalenie płuc,
- zapalenie mózgu,
- zapalenie mięśnia sercowego,
- zapalenia ucha środkowego,
- drgawki,
- ślepota,
- wtórne zakażenia bakteryjne,
- biegunka.
Rozpoznanie odry
Obraz kliniczny w przebiegu odry nie jest w Polsce wystarczającym kryterium rozpoznania choroby. Potwierdzeniem infekcji są dodatnie wyniki badań laboratoryjnych, których wykonanie jest wskazane przy każdym podejrzeniu zachorowania na odrę.
Kryteria rozpoznania odry:
1. Kryteria kliniczne – każda osoba, u której występuje gorączka
ORAZ wysypka plamisto-grudkowa,
ORAZ co najmniej jedno z następujących trzech kryteriów: kaszel, nieżyt śluzowy nosa, zapalenie spojówek.
2. Kryteria laboratoryjne – co najmniej jedno z następujących czterech kryteriów:
- izolacja wirusa odry z materiału klinicznego,
- wykrycie kwasu nukleinowego wirusa odry w materiale klinicznym,
- wykazanie obecności swoistych przeciwciał przeciw wirusowi odry w surowicy krwi lub ślinie, charakterystycznych dla ostrej infekcji (IgM),
- wykrycie w materiale klinicznym antygenu wirusa odry metodą immunofluorescencji bezpośredniej (DFA) z użyciem swoistych przeciwciał monoklonalnych.
W ramach programu eliminacji odry w Regionie Europejskim WHO, w którym uczestniczy Polska, badania laboratoryjne muszą zostać przeprowadzone (lub potwierdzone) w laboratorium akredytowanym przez WHO, tj. w Zakładzie Wirusologii NIZP-PZH.

3. Kryteria epidemiologiczne
Powiązanie epidemiologiczne polegające na przeniesieniu z człowieka na człowieka.
Klasyfikacja przypadku
- Przypadek możliwy – każda osoba spełniająca kryteria kliniczne.
- Przypadek prawdopodobny – każda osoba spełniająca kryteria kliniczne i epidemiologiczne.
- Przypadek potwierdzony – każda osoba, która w ostatnim czasie nie była szczepiona przeciw odrze oraz spełnia kryteria kliniczne i laboratoryjne. W razie niedawnego szczepienia: każda osoba, u której wykryto dziki szczep wirusa odry
Diagnostyka laboratoryjna odry
Badania serologiczne
Materiałem do badania jest krew.
- Wykrywanie przeciwciał klasy IgM – optymalny czas na wykonanie badania od 4 doby do 4 tygodnia od pojawienia się wysypki. U osób nieszczepionych przeciwciała IgM pojawiają się po 1–4 dniach od początku wysypki, zanikają z reguły po 6–8 tygodniach.
- Wykrywanie przeciwciał klasy IgG – przeciwciała IgG pojawiają się po 7–10 dniach od początku wysypki. O infekcji świadczy 4-krotny wzrost miana przeciwciał w badaniu powtórzonym po 4-ch tygodniach.


Badania molekularne (PCR)
Materiałem do badania jest wymaz z nosogardzieli, gardła, nosa, mocz. Testy mają na celu wykrywanie materiału genetycznego wirusa.
Metody hodowlane
Materiałem do badania jest wymaz z nosogardzieli, gardła, nosa, mocz, krew pobrana na EDTA. Celem badania jest izolacja wirusa.
Badania molekularne i izolacja wirusa nie są rutynowo stosowane, są przydatne dla celów epidemiologicznych. Optymalnym okresem do pobrania próbki jest 1-4 dzień od wystąpienia wysypki.
Leczenie odry
Terapia odry polega na leczeniu objawowym. Podawane są leki przeciwgorączkowe, przeciwkaszlowe, przeciwbólowe. Ważne jest prawidłowe nawodnienie i odżywianie chorego. Wskazany jest odpoczynek, a przy wystąpieniu światłowstrętu – zaciemnienie pomieszczenia, w którym przebywa chory.
Profilaktyka odry
Szczepienia
Najbardziej skuteczną profilaktyką odry są szczepienia ochronne. Ze względu na wysoką zakaźność wirusa odry, dla uzyskania odporności populacyjnej, szczepienia powinny objąć > 95% ludności. Niestety w Polsce wszczepialność aktualnie jest niższa, a szczególnie niski poziom (80%) dotyczy najmłodszych dzieci.
Szczepionka przeciwko odrze pojawiła się w 1963 roku. W Polsce obowiązkowe szczepienie wprowadzono w roku 1975. Początkowo podawano pojedynczą dawkę w 13-15 m.ż. Od roku 1991 wprowadzono drugą dawkę, którą podawano w 8 r.ż..
W 2004 roku wprowadzono skojarzoną szczepionkę MMR przeciwko odrze, śwince i różyczce podając ją początkowo w dwóch dawkach w 13-15 m.ż. i 10 r.ż., a od stycznia 2019 w 13-15 m.ż. i 6 r.ż. Szczepionka zawiera żywe, atenuowane (odzjadliwione) wirusy, które nie przenoszą się na osoby z otoczenia zaszczepionego.
Skuteczność szczepienia po przyjęciu dwóch dawek wynosi 98%, odporność utrzymuje się przez całe życie.
Wszystkie szczepionki przeciwko odrze, śwince i różyczce zarejestrowane w Polsce dopuszczone są do stosowania również u dorosłych. Koszt szczepienia u osób powyżej 19 r.ż. ponosi osoba szczepiona. Dorosłym podawana jest jedna lub dwie dawki w odstępie nie krótszym niż 4 tygodnie od pierwszej dawki.
Szczepienie poekspozycyjne
Osoby, które miały bezpośredni kontakt z chorym na odrę w ciągu 72 godzin powinny przyjąć szczepienie poekspozycyjne. Zalecenie dotyczy osób nieszczepionych lub szczepionych jedną dawką.
Profilaktyka nieswoista
Chorych na odrę należy izolować przez 4 dni od pojawienia się wysypki. Nieszczepione osoby z kontaktu z chorym powinny być izolowane przez cały okres wylęgania choroby.
Piśmiennictwo
- Measles on the rise in the EU/EEA: considerations for public health response16 February 2024
- Measles and rubella monthly update— WHO European Region Vaccine-preventable Diseases and Immunization Division of Communicable Diseases, Environment and Health Data as of 10 January 2024
- WHO EpiData – Measles classification, reporting and surveillance performance, January—December 2023 (data as of 09 February 2024)
- lek. Magdalena Wiercińska, lek. Piotr Kudłacz Odra – choroba zakaźna, jej przyczyny, objawy i leczenie; https://www.mp.pl/pacjent/pediatria/choroby/chorobyzakazne/74620,odra (dostęp 21.02.2024 r.)
- Patric R. Murray, K.S. Rozenthal, M.A.Pfaller – Mikrobiologia wyd.VI Wrocław 2011
- Definicje przypadków chorób zakaźnych na potrzeby nadzoru epidemiologicznego; Wersja robocza (6b), luty, 2020; Zakład Epidemiologii Chorób Zakaźnych i Nadzoru NIZP-PZH
- Informacje o zachorowaniach na choroby zakaźne i zatruciach w Polsce w 2023 roku; Meldunki o zachorowaniach na choroby zakaźne, zakażeniach i zatruciach w Polsce Narodowy Instytut Zdrowia Publicznego PZH