Dyslipidemie to zaburzenia równowagi lipidowej, są jednak pojęciem szerszym niż hiperlipidemie (podwyższony poziom lipidów we krwi), ponieważ dotyczą również zaburzeń związanych z lipoproteinami. Na czym polega dyslipidemia i jakie są jej przyczyny?
Spis treści:
- Co to jest dyslipidemia i z czego wynika?
- Czym są lipoproteiny?
- Rozwój dyslipidemii – zaburzenia budowy i funkcji lipoprotein
- W jaki sposób klasyfikujemy dyslipidemię?
- Główne przyczyny dyslipidemii
Co to jest dyslipidemia i z czego wynika?
Dyslipidemia najczęściej wynika ze stosowanej diety, palenia tytoniu (ryzyko dotyczy zarówno palaczy czynnych jak i biernych – eksponowanych na dym tytoniowy w najbliższym otoczeniu) lub predyspozycji genetycznych. Zaburzenie może prowadzić do choroby sercowo-naczyniowej ze wszystkimi jej poważnymi powikłaniami.
Choroby sercowo-naczyniowe związane z powstaniem i progresją blaszek miażdżycowych, stanowią najczęstszą przyczynę zgonów w skali globalnej. W prewencji chorób układu sercowo-naczyniowego z rozwojem blaszki miażdżycowej duży nacisk kładzie się na przywracanie prawidłowej gospodarki lipidowej, a obecnie nawet na ponadfizjologiczne redukowanie stężenia lipoprotein proaterogennych (związanych z rozwojem miażdżycy).
Czym są lipoproteiny?
Lipidy są związkami nierozpuszczalnymi w wodzie. Z tego powodu do transportu między tkankami w wodnym środowisku osocza krwi muszą połączyć się z amfipatycznymi lipidami i białkami w mieszające się z wodą lipoproteiny.
Lipoproteiny to kompleksy białek zwanych apoproteinami i lipidów powierzchniowych (fosfolipidów i cholesterolu w postaci wolnej) oraz rdzeniowych (triglicerydów i estrów cholesterolu). Ich skład i budowa umożliwiają dystrybucję lipidów i substancji w nich rozpuszczalnych do tkanek i narządów.
Apoproteiny, które wchodzą w skład lipoprotein nadają im znaczenie funkcjonalne. Są aktywatorami enzymów istotnych w przemianach lipoprotein, np. apoA-1 i apoC-II. Apoproteiny warunkują oddziaływanie enzymów z receptorami na powierzchni komórek docelowych – jako ligandy dla receptorów komórkowych, np. apoA-1, apoE, apoB-100.
Grupy lipoprotein
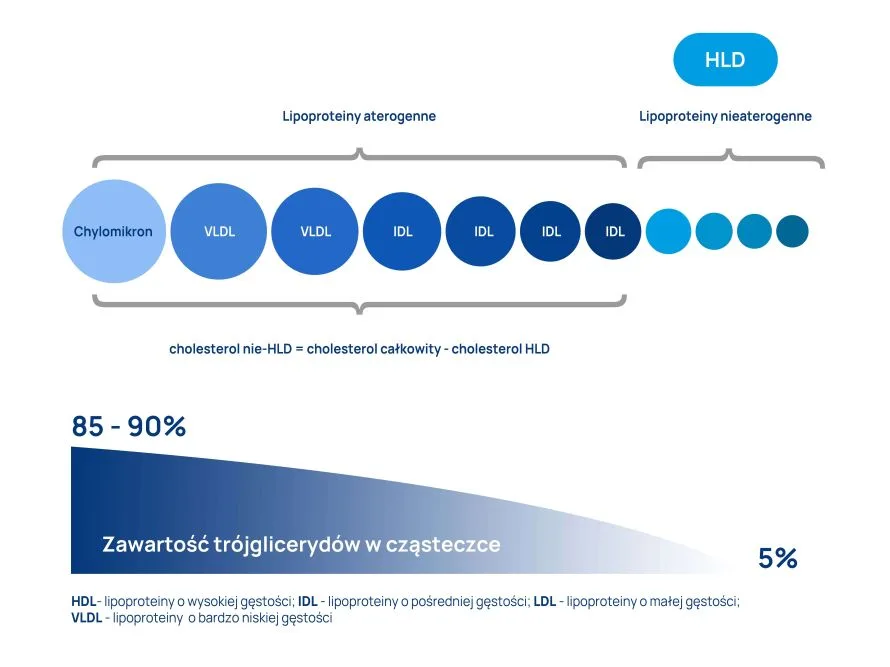
Na podstawie właściwości fizykochemicznych lipoproteiny osocza zostały podzielone na kilka głównych grup wg gęstości roztworu soli w procesie ultrawirowania, w którym się je izoluje.
Wyróżniamy następujące grupy lipoprotein:
- chylomikrony – transportują strawione i wchłonięte lipidy,
- lipoproteiny o bardzo niskiej gęstości VLDL – transportują triacyloglicerole z wątroby,
- lipoproteiny o pośredniej gęstości IDL – powstają z VLDL poddanych dzianiu śródbłonkowej lipazy lipoproteinowej,
- lipoproteiny o niskiej gęstości LDL – dostarczają cholesterol do tkanek,
- lipoproteiny o wysokiej gęstości HDL – usuwają cholesterol z tkanek i zwracają go do wątroby w celu wydalenia w procesie zwanym odwrotnym transportem cholesterolu.
>> Dowiedz się więcej: Profil lipidowy – część 1: Triglicerydy – Centrum Wiedzy ALAB laboratoria
W jaki sposób następuje przekształcenie lipoprotein?
Chylomikrony i VLDL są metabolizowane w procesie hydrolizy ich triacylogliceroli. Natomiast lipoproteiny resztkowe pozostają w krążeniu i są pobierane przez wątrobę. Niektóre z resztkowych lipoprotein, np. IDL, które powstały z VLDL przechodzą w LDL. Są one pobierane przez wątrobę i inne tkanki za pośrednictwem receptora LDL. Sposób i wzajemne proporcje przekształcania VLDL w LDL zależą w głównej mierze od wyjściowej zawartości triglicerydów w VLDL. Duże VLDL (o wysokiej zwartości triglicerydów) są trudniej metabolizowane w krążeniu. Występują w wysokich stężeniach przy stosowaniu diety wysokoenergetycznej, otyłości czy cukrzycy i są przyczyną hipertriglicerydemii.
Rozwój dyslipidemii – zaburzenia budowy i funkcji lipoprotein
Wszystkie procesy wpływające na apoproteiny i ich receptory komórkowe prowadzą do zaburzenia budowy i funkcji lipoprotein oraz rozwoju dyslipidemii. Zmiany te mogą być genetyczne (brak lub zmieniona aktywność białka) lub mogą wynikać z modyfikacji chemicznych, takich jak:
- glikacja w hiperglikemii,
- metylacja czy hiperhomocysteinylacja w przypadku homocysteinemii,
- modyfikacja oksydatywna w stresie oksydacyjnym jako odpowiedź immunologiczno-zapalna,
- lipemia występująca po posiłku.
>> Więcej informacji na temat stresu oksydacyjnego znajdziesz tutaj: Stres oksydacyjny cz. 1 – reakcje redoks w organizmach żywych – Centrum Wiedzy ALAB laboratoria
Dyslipidemia jest pojęciem szerszym niż hiperlpidemia, ponieważ nie wszystkie choroby, którym towarzyszą zaburzenia lipidowe skutkują zmianami w stężeniu cholesterolu i trglicerydów.
Triglicerydy (triacyloglicerole –estry glicerolu i długołańcuchowych kwasów tłuszowych) są głównymi lipidami zapasowymi, magazynowanymi w tkance tłuszczowej. W przypadku mobilizacji tłuszczu uwalniane są wolne kwasy tłuszczowe i glicerol. Wolne kwasy tłuszczowe są ważnym źródłem paliwa energetycznego.
Klasyfikacja dyslipidemii
Klasyfikacja dyslipidemii dzieli je na pięć różnych kategorii, zgodnie z fenotypem Fredricksona.
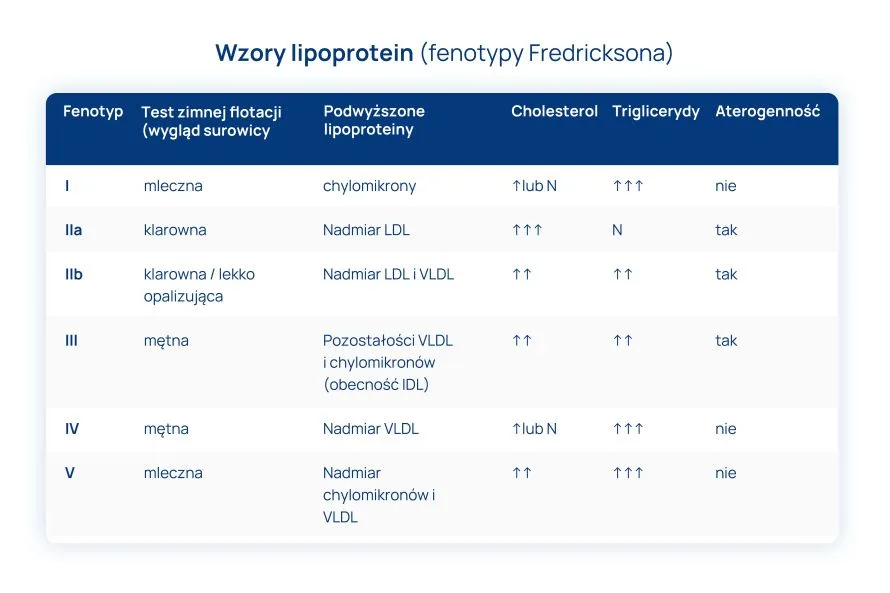
- Fenotyp I – to nieprawidłowość chylomikronów, która powoduje wzrost trijglicerydów.
- Fenotyp IIa – to głównie nieprawidłowości w zakresie cholesterolu LDL. Ten fenotyp będzie powodować wyraźny wzrost stężenia całkowitego cholesterolu i prawdopodobnie apolipoproteiny B.
- Fenotyp IIb – obejmuje nieprawidłowości w stężeniu cholesterolu LDL i lipoprotein o bardzo małej gęstości (VLDL). Ten typ spowoduje, że cholesterol całkowity i/lub trójglicerydy będą znacznie podwyższone, podobnie apolipoproteina B.
- Fenotyp III – to nieprawidłowość w zakresie pozostałości VLDL i chylomikronów, która skutkuje podwyższonym poziomem cholesterolu całkowitego i trójglicerydów.
- Fenotyp IV – występuje głównie wtedy, gdy VLDL jest nieprawidłowy i powoduje wzrost cholesterolu całkowitego. Może również występować z wysokimi trójglicerydami i niskim HDL.
- Fenotyp V – występuje, gdy chylomikrony i VLDL są nieprawidłowe, a triglicerydy wysokie. Poziomy stężeń parametrów lipidowych kształtują się powyżej 90 percentyla.
>> Przeczytaj też: Ocet jabłkowy – wpływ na profil lipidowy i poziom glukozy na czczo. Czy warto go pić? – Centrum Wiedzy ALAB laboratoria

Główne przyczyny dyslipidemii
Przyczyny dyslipidemii mogą mieć charakter pierwotny (czyli uwarunkowany genetycznie) lub wtórny – spowodowany stylem życia i innymi czynnikami.
Zarówno przyczyny pierwotne, jak i wtórne prowadzą do dyslipidemii w różnym stopniu. Na przykład w rodzinnej hiperlipidemii złożonej ekspresja może wystąpić tylko w obecności istotnych przyczyn wtórnych.

Pierwotnymi przyczynami dyslipidemii są mutacje jednego lub wielu genów, które powodują nadprodukcję lub wadliwy klirens triglicerydów i LDL. Mogą też powodować niedostateczną produkcję lub nadmierny klirens HDL.
Wtórne przyczyny dyslipidemii to:
- siedzący tryb życia z nadmiernym spożyciem całkowitej liczby kalorii, tłuszczów nasyconych, cholesterolu i tłuszczów trans;
- cukrzyca;
- przewlekła choroba nerek;
- pierwotna marskość żółciowa i inne cholestatyczne choroby wątroby;
- niedoczynność tarczycy;
- nadużywanie alkoholu;
- leki, takie jak: tiazydy, beta-blokery, retinoidy, wysoce aktywne leki przeciwretrowirusowe, cyklosporyna, takrolimus, steroidy, progestageny, doustne estrogeny. Leki te powodują mieszany efekt – zmniejszają cholesterol LDL i zwiększają cholesterol HDL, a przy tym triglicerydy.
Do wtórnych przyczyn niskiego poziomu cholesterolu HDL zalicza się palenie papierosów, sterydy anaboliczne, zakażenie wirusem HIV i zespół nerczycowy.
Piśmiennictwo
- M. Kowara, M.Grabowski: Dyslipidemia – rozpoznać i okiełznać ważny czynnik ryzyka chorób sercowo-naczyniowych, Kardiologia po dyplomie 2021.
- A.Dembińka -Kieć, J. Naskalski: Diagnostyka laboratoryjna z elementami biochemii klinicznej, Elsevier Urrban&Partner, Wrocław 2013.
- R.M.Murray, D.Granner, V.Rodwell: Biochemia Harpera, PZWL, Warszawa 2016.
- P. Dobrowolski, A.Prejbisz: Poza cholesterol LDL – stężenie cholesterolu nie-HDL jako wykładnik aterogennej dyslipidemii, zespołu metabolicznego i ryzyka sercowo-naczyniowego, Choroby Kardometaboliczne 2023.