Spis treści
- Wstęp
- Profilaktyka w podróży
- Malaria jako przykład pasożytniczej choroby tropikalnej
- Samokontrola po podróży w tropiki
Wstęp
Termin „choroby tropikalne” nie został zdefiniowany przez Światową Organizację Zdrowia (World Health Organization, WHO), ale jest częścią słownictwa medycznego od XIX wieku.
Powstał w nieokreślonym czasie i stopniowo się konsolidował wraz z identyfikacją mikroorganizmów wywołujących te choroby i poznaniem mechanizmów ich przenoszenia.
W praktyce termin „choroby tropikalne” jest często rozumiany jako choroby zakaźne, które rozwijają się w gorących i wilgotnych warunkach. Do tych chorób zaliczamy, takie jednostki chorobowe jak na przykład: malaria, leiszmanioza, schistosomatoza, onchocerkoza (filarioza), filarioza limfatyczna, choroba Chagasa, trypanosomatoza afrykańska i denga.
Wiele organizmów, które stanowią podstawę chorób tropikalnych, to bakterie i wirusy z rozpoznaniem objawowym charakterystycznym dla tego typu zakażeń i tego typu organizmów. Mniej znane są te organizmy, które są bardziej złożone i określane jako pasożyty, malaria jest takim przykładem1.
Przyjmuje się, że ok. 15-20% turystów przebywających w strefie tropikalnej ma problemy zdrowotne podczas podróży, a 11% z nich cierpi na gorączkę o nieznanej przyczynie (FUO – Fever of Unknown Origin). 30-40% gorączek o nieznanym podłożu może mieć przyczynę zakaźną. Najczęstszymi przyczynami FUO związanymi z podróżami są: malaria, dur brzuszny, dury rzekome, żółta gorączka, wirusowe zapalenie wątroby (WZW), riketsjozy, ostra choroba retrowirusowa2.
Profilaktyka w podróży
Istotnym elementem dla osób podróżujących w obszary występowania „chorób tropikalnych” jest znajomość ich dróg przenoszenia w celu unikania ryzykownych zachowań, a w konsekwencji uniknięcia i zabezpieczenia człowieka przed narażeniem na zakażenie. Najistotniejsze drogi przenoszenia i czynniki zakaźne związane z możliwością ich zaistnienia to3:

Osoby udające się w podróż do regionów, w których epidemicznie czy też endemicznie występują „choroby tropikalne”, przed podróżą (najlepiej 2-3 miesiące) powinny skorzystać z poradnictwa ośrodków wyspecjalizowanych w tematyce medycyna podróży i choroby tropikalne w celu ustalenia przynajmniej kilku istotnych szczegółów poprawnego przygotowania się do tego przedsięwzięcia lub/i powinny skorzystać z ogólnie dostępnych poradników publikowanych na stronach instytucji do tego powołanych i akredytowanych.
Do czynności, które należy zaliczyć jako obowiązkowe przy planowaniu podróży, należą środki profilaktyczne dla podróżnych, takie jak3:
- Konsultacja lekarska w celu odpowiedniego dobrania obowiązkowych i zalecanych szczepień ochronnych.
- Ustalenie konieczności stosowania chemioprofilaktyki malarii w przypadku wyjazdu w rejony zagrożone tą chorobą.
- Uzyskanie informacji dotyczących zasad nieswoistej profilaktyki chorób zakaźnych w tropiku oraz bezpiecznego zachowania w takiej podróży np. www.cdc.gov/travel lub www.iatatravelcentre.com.
- Ustalenie wyposażenia apteczki podróżnej.
- Uzyskanie informacji dotyczącej dostępności opieki zdrowotnej w rejonie docelowym.
Malaria jako przykład pasożytniczej choroby tropikalnej
Przyczyny malarii
Malaria (nazywana także zimnicą) to choroba pasożytnicza wywoływana przez zarodźce malarii. Wyróżnia się sześć gatunków zarodźców, które mogą zarażać człowieka i w rzeczywistości pięć pierwszych, tylko człowieka, i wywołać chorobę zwaną malarią (zimnicą). Należą do nich:
- Plasmodium falciparum, zarodziec sierpowaty,
- Plasmodium vivax, zarodziec ruchliwy,
- Plasmodium ovale wallikieri, zarodziec owalny,
- Plasmodium ovale curtisii, zarodziec owalny,
- Plasmodium malariae, zarodziec pasmowaty,
- Plasmodium knowlesi, zarodziec małpi.
Wektorem malarii jest komar widliszek (Anopheles spp). Za większość przypadków ciężkiej malarii na świecie odpowiada zakażenie P. falciparum1. Wynika to z jego zdolności do zajmowania wszystkich stadiów erytrocytów (P. vivax i ovale atakuje wyłącznie retikulocyty i młode erytrocyty, a P. malariae starsze krwinki). Każdy z gatunków ma swój okres wylęgania: P. falciparum – 12 dni, P. vivax – 13 dni, P. ovale – 17 dni, P. malariae – 28 dni.
Przebieg malarii
Choroba ma przebieg związany z cyklem rozwojowym zarodźców i dzieli się na fazę przederytrocytalną i erytrocytalną. W fazie przederytrocytalnej po wniknięciu do organizmu sporozoity przemieszczają się do wątroby i atakują hepatocyty, w których przekształcają się w postać schizonta, dochodzi do ich namnożenia i uwolnienia następnej postaci, czyli merozoita, który ma zdolność wnikania do erytrocytów. W fazie erytrocytalnej dochodzi do namnażania trofozoitów i rozpadu erytrocytów, a także zainfekowania następnej partii krwinek czerwonych. Namnażanie i rozpad erytrocytów przyjmują postać synchronizowaną czasowo z objawami cyklicznej gorączki. Cykle są różne dla różnych gatunków Plasmodium spp i wynoszą dla P. vivax i P. ovale 48 h [trzeciaczka], dla P. malariae i P. falciparum 72 h [czwartaczka] i dla P. knowlesi 24h. Po kilku lub kilkunastu cyklach powstają gametocyty, które są inwazyjne dla komarów. Podczas żerowania komary zarażają się, a w ich organizmach zachodzi faza płciowa cyklu rozwojowego.11,13
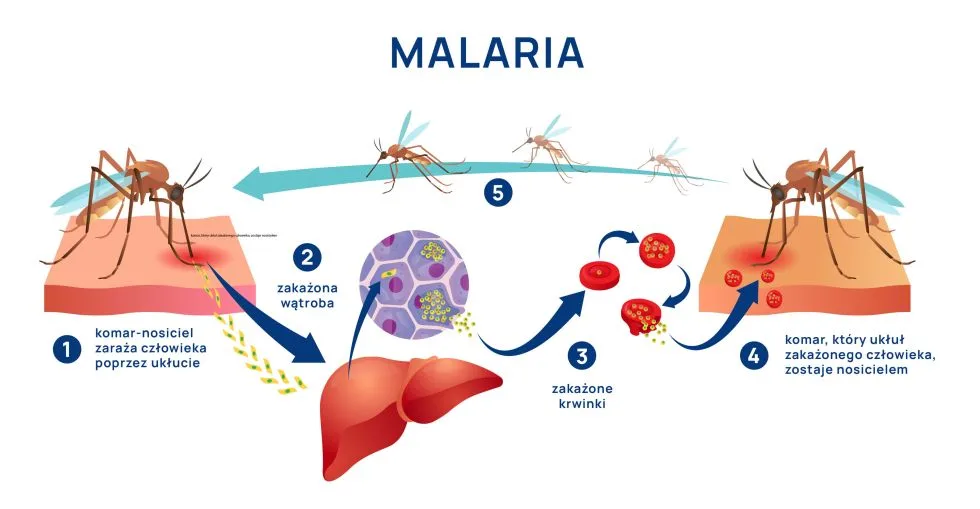
Najbardziej zjadliwym pasożytem jest P. falciparum, odpowiada on za prawie 90% zgonów, z kolei P. vivax odpowiada za prawie 80% zachorowań.
Malaria – statystyki
Według raportu WHO liczba zgonów z powodu malarii (zimnicy) z roku na rok jest coraz mniejsza. W 2000 roku na świecie w wyniku malarii zmarło około miliona osób, natomiast w 2017 roku liczba ta zmniejszyła się do wartości poniżej 450 000, czyli o więcej niż 50%.4,6
W podanej powyżej liczbie zgonów około 2/3 (290 000) dotyczyło dzieci poniżej 5. roku życia, co daje średnio 800 zgonów najmłodszych dzieci dziennie.5
Natomiast w ostatnim raporcie Europejskiego Centrum ds. Zapobiegania i Kontroli Chorób (ECDC) z 2023 roku odnoszącego się do stanu epidemiologii malarii w 2020 roku na świecie wskazano, że oszacowano około 241 milionów przypadków infekcji w 85 endemicznych krajach z około 627 tysiącami zgonów. Do transmisji malarii dochodziło głównie na dużej części obszarów centralnej i południowej Ameryki, Afryki, Azji i Oceanii. Można z tych dany wywnioskować, że tendencja spadkowa została zahamowana, a nawet doszło do jej odwrócenia i ponownego wzrostu liczby zgonów.7,8,9
Ten sam raport podaje sytuację epidemiologiczną w krajach Unii Europejskiej w latach 2016 -2020. W tym okresie w 2016 roku stwierdzono 8226 przypadków malarii, a w 2020 roku tylko 2369, w Polsce zaraportowano 38 przypadków w 2016 roku i tylko 7 przypadków w 2020 roku. Taka sytuacja była prawdopodobnie spowodowana dwoma głównymi czynnikami, pierwszym związanym z profilaktyką, prewencją i wzrastającą świadomością podróżujących Europejczyków, drugi z sytuacją pandemiczną związaną z wirusem SARS-CoV-2, która radykalnie ograniczyła turystykę do strefy tropikalnej i subtropikalnej.7,8,9
Profilaktyka malarii
Profilaktyka malarii (zimnicy) została zdefiniowana przez WHO jako strategia ABCDE, gdzie skrót nazwy pochodzi od pierwszych liter angielskich nazw działań składających się na prawidłowe działania profilaktyczne.6,10 Działania te to:
A. Świadomość ryzyka (edukacja) – Awareness
B. Ochrona przed ukłuciami komarów – Bites of mosquitoes
C. Chemioprofilaktyka – Chemoprophylaxis
D. Rozpoznanie (okres od 7 dni pobytu do 3 miesięcy po powrocie) – Diagnosis
E. Unikanie aktywności w środowisku sprzyjającym ekspozycji (np. tereny podmokłe) – Environments
Z kolei zwalczanie malarii (zimnicy) można określić jako proces wielopoziomowy i wielokierunkowy. Na który składają się takie działania jak:3,4,10
- profilaktyka nieswoista (stosowanie repelentów i moskitier nasączonych środkami owadobójczymi),
- prace nad modyfikacją genetyczną gatunków komarów przenoszących zimnicę,
- stosowanie szczepień, szczególnie dzieci w obszarach endemicznych,
- profilaktyka swoista (np. chemioprofilaktyka, czyli stosowanie leków przeciwmalarycznych przed podróżą do krajów endemicznych i w jej trakcie).
WHO nie zaleca podróży na tereny endemiczne z niemowlętami i małymi dziećmi ze względu na ryzyko ciężkiego przebiegu i powikłań malarii wywołanej przez P. falciparum, a jeżeli jest to konieczne, bezwzględnie należy przestrzegać zasad profilaktyki.10
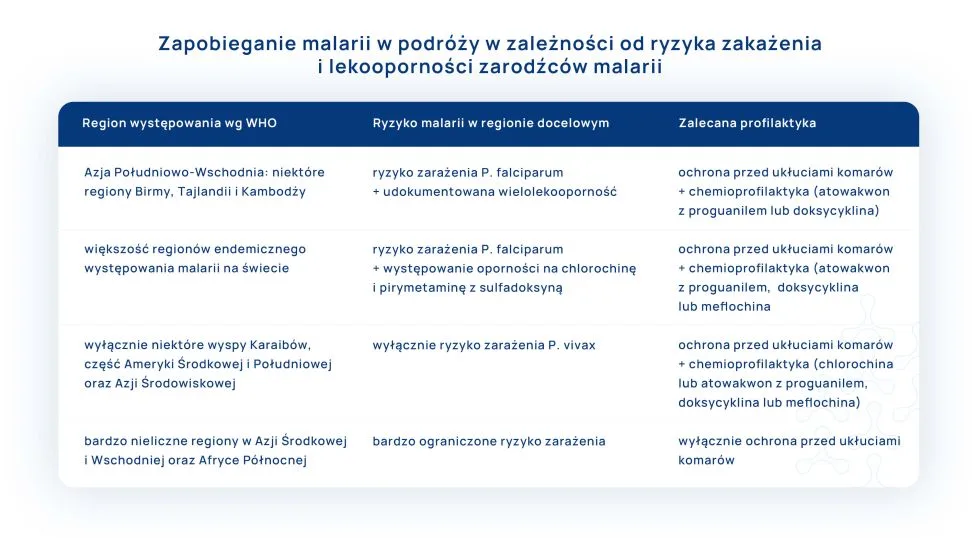
WHO podaje, jakie działania (zalecenia) profilaktyczne należy zastosować w zależności od ryzyka, jakie niesie za sobą podróż w określone regiony endemiczne występowania malarii.6,10
Zapobieganie malarii w podróży w zależności od ryzyka zakażenia i lekooporności zarodźców malarii:
Samokontrola po podróży w tropiki
Dla malarii nie ma typowych dolegliwości chorobowych, szczególnie w początkowej fazie choroby, dlatego początkowe objawy u zarażonego turysty są zwykle niecharakterystyczne i można je pomylić z grypą lub innymi infekcjami wirusowymi. Jeżeli po powrocie z podróży z obszaru gdzie endemicznie występuje malaria, wystąpią objawy grypopodobne lub wystąpią takie objawy jak gorączka z dreszczami oraz potami, ból głowy i mięśni, osłabienie i złe samopoczucie i dodatkowo można te objawy skojarzyć z ukąszeniem przez komara, to powinno się skorzystać z konsultacji lekarskiej w placówce zajmującej się diagnozowaniem chorób tropikalnych. Konieczność skorzystania z konsultacji znacznie wzrasta, gdy dodatkowo wystąpią nudności, wymioty, biegunki i żółtaczka. Należy pamiętać, że każdy dzień zwłoki niesie za sobą ryzyko ciężkiego przebiegu choroby.14
Jeżeli zamiast do specjalistycznej jednostki pacjent z w/w objawami trafi do lekarza POZ, to powinien pamiętać, by koniecznie przekazać informację o swoim pobycie w krajach strefy tropikalnej, nawet jeśli od pobytu upłynęło kilka miesięcy.


Podsumowanie
Ekspozycja na zarodźce malarii nie zapewnia ochrony przed ponownym zachorowaniem, a nabyta w ten sposób odporność jest tylko częściowa.
Od dawna podejmowane są próby opracowania skutecznej szczepionki przeciwko zarodźcom wywołującym malarię. Ze względu na to, że Plasmodium spp. to organizm eukariotyczny o bardzo złożonym cyklu życiowym wywołującym zróżnicowaną odpowiedź immunologiczną w organizmie człowieka, prace nad większością szczepionek kończyły się niepowodzeniem.
Ostatnio ukończono jednak prace nad nową szczepionką przeciwko malarii (zimnicy), która ma szansę wpłynąć – przynajmniej częściowo – na statystykę zachorowań na malarię wywoływaną przez Plasmodium falciparum.11,12
Szczepionka ta to RTS,S/AS01 – jest ona jedyną szczepionką przeciwko malarii (zimnicy), która ukończyła III fazę badań klinicznych. Jest to szczepionka podjednostkowa, zawierająca białko PfCSP (Plasmodium falciparum circumsporozoite protein) obecne na powierzchni sporozoitów. Nie zakłada się, że stosowanie tej szczepionki przyczyni się do całkowitej eradykacji zachorowań wywołanych przez Plasmodium falciparum. Prawdopodobnie nie będzie ona również odgrywać istotnej roli w medycynie podróży – przemawia za tym jej ograniczona skuteczność oraz konieczność stosowania wielu dawek w stosunkowo długim przedziale czasu. Na razie ta szczepionka jest przeznaczona wyłącznie do stosowania u osób zamieszkujących Afrykę.
Informacje dodatkowe:
Laboratorium Analiz Lekarskich ALAB Gdynia Powstania Styczniowego 9b, świadczące usługi medycyny laboratoryjnej dla Uniwersyteckiego Centrum Medycyny Morskiej i Tropikalnej wykonuje jako jedyne medyczne laboratorium diagnostyczne pełen pakiet badań z zakresu diagnostyki malarii.
Piśmiennictwo:
- Pujara P et al, An introduction to Tropical Disease: A review article. International Journal of Medical Microbiology and and Tropical Diseases 2016; 2(3): 81-83
- https://politykazdrowotna.com/artykul/w-polsce-rosnie-liczba-zachorowan-na-choroby-tropikalne/839799
- Interna Szczeklika 2022-2023, A. Szczeklik, P. Gajewski, MP, ISBN: 9788374306683
- CDC: Malaria – about malaria. www.cdc.gov/malaria/about/index.html
- The Top 10 causes of Death. WHO, 2017. www.who.int/mediacentre/factsheets/fs310/en
- Global Malaria Programme. World Malaria Report 2017. WHO, 2017. www.who.int/malaria/publications/world-malaria-report-2017/report/en/
- https://www.ecdc.europa.eu/en/publications-data/malaria-annual-epidemiological-report-2020
- European Centre for Disease Prevention and Control (ECDC). Introduction to the Annual Epidemiological Report [internet]. Stockholm: ECDC; 2017 [cited 14 October 2022]. Available from: http://ecdc.europa.eu/annual-epidemiological-reports/methods
- World Health Organization (WHO). World malaria report 2021. Geneva: WHO; 2021. Available from: World malaria report 2021 (who.int)
- https://cdn.who.int/media/docs/default-source/travel-and-health/9789241580472-eng-chapter-7.pdf?sfvrsn=8be7067_7
- https://www.mp.pl/szczepienia/artykuly/przegladowe/203159,szczepienia-przeciwko-zarodzcom-malarii
- www.who.int/malaria/media/malaria-vaccine-implementation-qa/en/
- Emerging Infectious Diseases • www.cdc.gov/eid • Vol. 29, No. 6, June 2023
- https://www.mp.pl/pacjent/zdrowiewpodrozy/malaria/62861,malaria


