Lot samolotem jest bezpieczną formą podróżowania, jednak osoby z pewnymi chorobami przewlekłymi powinny zachować ostrożność. Co należy wiedzieć przed lotem samolotem, aby w pełni cieszyć się podróżą? Zapraszamy do czytania artykułu.
Spis treści:
- Czym różni się lot samolotem od podróży lądowej? Jakie problemy zdrowotne może generować lot?
- Lot samolotem w ciąży
- Infekcje uszu, gardła i nosa a lot samolotem
- Choroby układu krążenia i serca a podróż samolotem
- Pacjent z kardiowerterem (defibrylatorem) lub rozrusznikiem serca
- Zakrzepica a podróż samolotem
- Pacjenci z chorobami płuc a lot samolotem
- Pacjent z cukrzycą w samolocie
- Choroby neurologiczne a podróż samolotem
- Choroby oczu a lot samolotem
- Podróż samolotem a zdrowie i choroby – podsumowanie
Czym różni się lot samolotem od podróży lądowej? Jakie problemy zdrowotne może generować lot?
Podróż samolotem odbywa się na wysokości kilku do kilkunastu tysięcy metrów nad poziomem morza, co wpływa na ciśnienie panujące w kabinie i przekłada się na saturację, czyli wysycenie krwi tlenem. Na wysokości ok. 2 500 m n.p.m. saturacja u zdrowej osoby wynosi 89%-94%, co może skutkować bólami głowy czy dusznością.
Ma to znaczenie zwłaszcza u osób z nieprawidłowymi formami hemoglobiny we krwi (np. hemoglobina S w przypadku anemii sierpowatej) lub z niedokrwistością z niedoboru żelaza czy witaminy B12.
Pacjenci z anemią i poziomem hemoglobiny poniżej 7,5 mg/dl nie powinni latać samolotem. Ma to również znaczenie dla pacjentów ze schorzeniami dróg oddechowych, którzy są narażeni na komplikacje w postaci niewydolności oddechowej lub choroby niedokrwiennej serca.
Innym problemem jest niska wilgotność powietrza panująca w kabinie samolotu, która wynosi 10-20%, co sprzyja wysuszaniu błon śluzowych nosa i gardła. Może do tego dochodzić odwodnienie, potęgowane brakiem bezpłatnych napojów w trakcie lotu.
Ostatni problem to praktyczny brak ruchu, ograniczona ilość miejsca i długotrwałe pozostawanie w wymuszonej pozycji, co sprzyja obrzękom i problemom sercowo-naczyniowym.
Lot samolotem w ciąży
Loty samolotem są dozwolone dla kobiet do 36 tygodnia ciąży w przypadku ciąży pojedynczej. 36 tydzień to początek 9 miesiąca ciąży i jej trzeci trymestr, co oznacza, iż latanie samolotem jest bezpieczne w czasie I i II trymestru ciąży, oraz w czasie trymestru III, który zaczyna się od 28 tygodnia ciąży.
W przypadku ciąży mnogiej dozwolone jest latanie do 32 tygodnia ciąży, czyli również przez cały I i II trymestr, oraz w części trymestru III.
Ciąża jest jednak czynnikiem ryzyka rozwoju zakrzepicy, dlatego ciężarne powinny w czasie lotu stosować profilaktykę uciskową, w postaci specjalnych pończoch czy bandaży uciskowych oraz pamiętać o poruszaniu się w czasie lotu.
Na koniec dodajmy jeszcze, iż wszelkie lotniskowe urządzenia skanujące są bezpieczne dla kobiet w ciąży i rozwijającego się dziecka.
Lot samolotem po porodzie
Połóg, podobnie jak ciąża, również jest czynnikiem ryzyka rozwoju zakrzepicy, dlatego kobiety podróżujące w czasie połogu powinny stosować profilaktykę przeciwzakrzepową, jak w przypadku ciężarnych.
Lot samolotem po cięciu cesarskim dozwolony jest dwa tygodnie po porodzie.
Lot samolotem z niemowlęciem
Lot samolotem nie stanowi zagrożenia dla niemowlęcia, jednak zaleca się, aby poczekać ok. 1-2 tygodni po urodzeniu dziecka, aby upewnić się, że jest zdrowe, a pęcherzyki płucne osiągnęły pełną wydolność.
Niemowlęta mają jednak większą skłonność do zapalenia ucha środkowego, co wiąże się z krótszą i bardziej poziomu ustawioną trąbką Eustachiusza. Dlatego w czasie lotu samolotem niemowlę powinno ssać smoczek, pierś lub butelkę. Sprzyja to otwarciu trąbki, zmniejsza uczucie zatkania ucha i ryzyko stanu zapalnego.
Malutkie dzieci powinny być również odpowiednio nawadnianie w podróży, łatwo się odwaniają a lot samolotem sprzyja dehydratacji.
Infekcje uszu, gardła i nosa a lot samolotem
Pacjent z katarem i innymi objawami czynnej infekcji dróg oddechowych nie powinien lecieć samolotem. Przeziębienie, grypa, zakażenie RSV są przeciwskazaniem do lotu, można go odbyć co najmniej 24 godziny od ustąpienia gorączki i 10 dni po ustąpieniu objawów ogólnych.
Osoby z zaburzeniami odporności również powinny unikać lotów w trakcie infekcji, mogą zacząć podróż co najmniej 20 dni od zakończenia ostrych chorób dróg oddechowych.
Pomimo tych zaleceń aż 20% podróżnych rozwinie infekcję górnych dróg oddechowych w ciągu tygodnia od przylotu.
Choroby układu krążenia i serca a podróż samolotem
Pacjenci z chorobami układu sercowo-naczyniowego narażeni są na ryzyko powikłań i groźnych incydentów w czasie lotu, dlatego podstawowym zaleceniem dla nich jest podróżowanie samolotem tylko wówczas, gdy choroba jest wyrównana i stabilna. Każda osoba z chorobą kardiologiczną, dla własnego bezpieczeństwa, powinna podróżować z kopią swojego ostatniego EKG.
Nadciśnienie a lot samolotem
Nadciśnienie tętnicze jest chorobą bardzo powszechną, dlatego ważne jest, aby mieć informacje, jak przygotować się do lotu. Pacjenci z nadciśnieniem nie powinni wsiadać do samolotu, jeśli nadciśnienie nie jest ustabilizowane i kontrolowane. Niekontrolowane nadciśnienie tętnicze jest przeciwskazaniem do odbycia lotu.
>> Co to znaczy prawidłowe ciśnienie? Czytaj w artykule: Nadciśnienie tętnicze – nowe rekomendacje – część 1.
Pacjent z nadciśnieniem powinien również pamiętać, aby w podróż samolotem zabrać ze sobą leki.
Choroba niedokrwienna serca a lot samolotem
Pacjent z niestabilną chorobą wieńcową nie może odbywać lotu samolotem. Natomiast pacjent ze stabilną chorobą wieńcową może podróżować samolotem po konsultacji ze swoim lekarzem, gdyż ryzyko incydentów sercowo-naczyniowych i zawału serca jest u takich osób niskie.
Zawał serca a lot samolotem
Jednym z najczęstszych pytań kierowanych do lekarza jest pytanie o to, czy można latać samolotem po zawale serca.
Ogólna zasada mówi, iż nie zaleca się podróży samolotem w ciągu dwóch tygodni od zawału serca bez powikłań. Jeśli pacjent przeszedł angioplastykę wieńcową, może wsiąść do samolotu po tygodniu od zabiegu, okres bezpośrednio po wszczepieniu stentu obarczony jest ryzykiem powstania skrzepów, a lot samolotem to ryzyko zwiększa.
Bardziej szczegółowe badania wskazują, iż pacjent:
- < 65 r.ż, po pierwszym epizodzie zawału serca i frakcją wyrzutową >45% może lecieć samolotem już od 3-10 dni po zabiegu
- z frakcją wyrzutową > 40%, bez objawów niewydolności krążenia lub artymii powinien odczekać 10 dni od epizodu
- z frakcją wyrzutową < 40 %, objawami niewydolności krążenia nie mogą obywać lotów do czasu ustabilizowania choroby. Może się zdarzyć, iż dla takich pacjentów loty samolotem pozostaną przeciwskazaniem do końca życia.
Pacjent z kardiowerterem (defibrylatorem) lub rozrusznikiem serca
Pacjenci z kardiowerterami i rozrusznikami serca mogą latać samolotem. Należy jednak pamiętać, iż nie powinni przechodzić przez bramki wykrywające metal, wymagają raczej kontroli osobistej.
Zakrzepica a podróż samolotem
Jednym z najpoważniejszych zagrożeń dla pasażerów z chorobami serca podczas lotu samolotem jest zakrzepica żylna. Sprzyja temu długi okres bezruchu, odwodnienie i niższy poziom tlenu w kabinie samolotu. Czynnikiem ryzyka rozwoju zakrzepicy jest także długość lotu, wzrasta ono w podróżach trwających więcej niż 8 godzin, wynosi aż 5,4% przy lotach dłuższych niż 12 godzin.
Czynniki ryzyka wystąpienia zakrzepicy:
- wiek powyżej 40 lat,
- otyłość,
- zakrzepica lub zatorowość płucna w rodzinie,
- żylaki kończyn dolnych,
- uraz,
- unieruchomienie,
- nowotwór,
- ciąża i połóg.

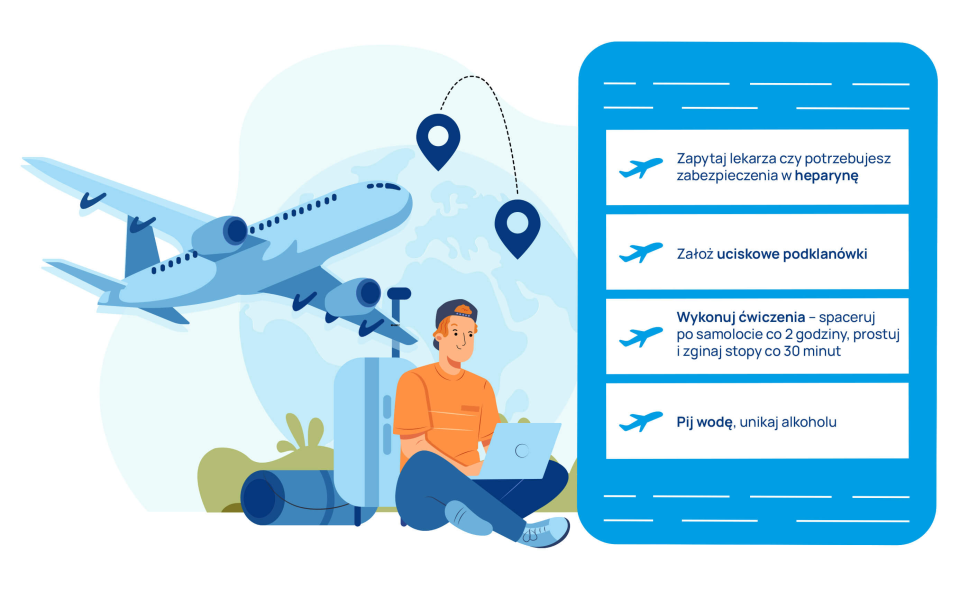
Profilaktyka przeciwzakrzepowa przed lotem i w trakcie lotu
Zalecenia ogólne obejmują:
- 10-15 minut chodzenia na każde dwie godziny lotu
- odpowiednie nawadnianie
- unikanie picia alkoholu.
Aby uniknąć problemów z zakrzepicą, na loty trwające powyżej 5 godzin rekomenduje się terapię uciskową kończyn, np. specjalne pończochy. U osób z czynnikami ryzyka rozwoju zakrzepicy zaleca się przyjęcie podskórne 0,4 ml heparyny drobnocząsteczkowej. Przyjmowanie kwasu acetylosalicylowego (aspiryny) nie ma żadnego uzasadnienia i nie przeciwdziała zakrzepom.
Pacjenci z chorobami płuc a lot samolotem
Osoby najbardziej wymagające opieki w czasie lotu i przygotowania przed lotem to pacjenci z chorobami płuc. Mogą to być:
- POCHP (przewlekła obturacyjna choroba płuc),
- zespół bezdechu sennego,
- rozedma płuc,
- odma opłucnowa,
- nadciśnienie płucne,
- śródmiąższowe choroby płuc.
Takie osoby mogą wymagać dodatkowego zabezpieczenia tlenem w trakcie lotu. Zgodnie z rekomendacjami dotyczy to chorych z saturacją <92%.
Jeśli saturacja u pacjentów z chorobami płuc wynosi >95%, nie wymagają one dodatkowego tlenu. Jeśli natomiast wynosi ona pomiędzy 92%-95%, to w celu ustalenia potrzeby dodatkowego podawania tlenu powinny przejść HAST – Hypoxia Attitude Simulation Test.
Test polega na podaniu pacjentowi mieszanki gazów odwzorowujących ciśnienie parcjalne tlenu na wysokościach przelotowych i ocenie saturacji. Prostsza odmiana testu to pomiar saturacji u pacjenta przed wysiłkiem polegającym na przejściu 50-100 metrów i ponownym pomiarze. Jeśli pacjent nie jest w stanie przejść takiego dystansu, w ogóle nie powinien latać samolotem.
Szczególnej uwagi wymagają osoby z rozedmą płuc. Lot samolotem może skutkować u nich odmą opłucnową. Ok. 20% pacjentów w ciągu dwóch tygodniu po podróży samolotem rozwija odmę i należy być świadomym takiego ryzyka.
Pacjent z odmą opłucnową może wsiąść do samolotu 2 tygodnie po zakończeniu leczenia. Jednak kolejny lot jest czynnikiem ryzyka nawrotu odmy.
Pacjent z astmą powinien podróżować z inhalatorem z odmierzoną dawką leku w zasięgu ręki i musi być przygotowany na wystąpienie objawów choroby na wysokości.
Pacjent z bezdechem, używający w domu urządzeń wspomagających, powinien zabrać je w podróż.
Pacjent z cukrzycą w samolocie
Cukrzyca nie jest przeciwskazaniem do latania samolotami, jednak osoby z cukrzycą insulinozależną (typu 1) powinny pamiętać, aby na dłuższe loty zaplanować posiłki oraz dokonywać pomiarów glikemii. W zależności od kierunku lotu pacjent może zmieniać strefy czasowe, dlatego należy być przygotowanym na modyfikację dawek insuliny. Na ogół po dwóch dniach od zakończenia lotu zapotrzebowanie na insulinę wraca do poprzedniego poziomu.
Choroby neurologiczne a podróż samolotem
Lot samolotem predysponuje do powstania bólów głowy, dlatego osoby z ciężkimi migrenami oraz lękowymi bólami głowy powinny zaopatrzyć się w odpowiednie leki.
Osoby ze skłonnością do omdleń powinny w trakcie lotu odpowiednio się nawadniać, oraz unikać spożywania alkoholu.
Pacjent z padaczką nie powinien wsiadać do samolotu w ciągu 72 godzin od zakończenia napadu padaczkowego. Należy pamiętać, iż osoby z padaczką mogą mieć napad po zakończeniu lotu.
Pacjent po udarze powinien odczekać ok. 14 dni zanim wsiądzie do samolotu.
Choroby oczu a lot samolotem
Choroby oczu nie są przeciwskazaniem do latania samolotem, ale należy podjąć niezbędne środki ostrożności. Pacjent z zespołem suchego oka (kseroftalmią) powinien zaopatrzyć się w nawilżające krople do oczu.
Zaćma i stabilna jaskra pozwalają na podróż samolotem. Zmiany na siatkówce powinny być kontrolowane przez lekarza okulistę, który wydaje opinię o tym, czy pacjent może podróżować samolotem. Powinny być kontrolowane również po zakończeniu lotu.
Pacjenci po zabiegach na otwartym oku mogą podróżować nie wcześniej niż 6 tygodniu od procedury, po pozytywnej opinii okulisty.
Podróż samolotem a zdrowie i choroby – podsumowanie
Podróż samolotem to bezpieczny sposób przemieszczania się. Jednak aby w pełni cieszyć się podróżą i uniknąć komplikacji zdrowotnych, należy do niej dobrze się przygotować. Najlepiej, aby każdy podróżny przed planowanym lotem samolotem, zwłaszcza przed lotem trwającym powyżej 5 godzin, odbył konsultację lekarską. Dotyczy to zwłaszcza osób starszych i pacjentów cierpiących na choroby przewlekłe.

Bibliografia
- Joy M. Cardiovascular disease and airline travel. Heart. 2007 Dec;93(12):1507-9. doi: 10.1136/hrt.2007.134247. PMID: 18003680; PMCID: PMC2095736
- Mohr LC. The hypoxia altitude simulation test: an increasingly performed test for the evaluation of patients prior to air travel. Chest. 2008 Apr;133(4):839-42. doi: 10.1378/chest.08-0335. Erratum in: Chest. 2008 Jul;134(1):220. PMID: 18398113.
- Pazgan-Simon M., Wykład Podróż samolotem, konferencja Medycyna Podróży w teorii i praktyce, 14.03.2024.
- Aerospace Medical Association, Medical Guidelines for Airline Travel, https://www.asma.org/publications/medical-publications-for-airline-travel/medical-considerations-for-airline-travel


