Zdowie psychiczne ma kluczowe znaczenie dla osobistego dobrostanu, relacji interpersonalnych i uczestnictwa w życiu społecznym. Choroba psychiczna wpływa również na zdrowie fizyczne – powodując ból i niepełnosprawność, a w skrajnych przypadkach może prowadzić do samobójstwa. Do najważniejszych chorób psychicznych należą depresja i schizofrenia, które łącznie dotykają ponad 300 milionów ludzi na całym świecie. Niestety leki powszechnie stosowane w terapii tych zaburzeń często niosą ze sobą działania niepożądane lub nie przynoszą oczekiwanego efektu.
Spis treści:
- Od czego zależy skuteczność leków przeciwdepresyjnych?
- Jak genetyka wpływa na skuteczność leków przeciwdepresyjnych?
- Badania farmakogenetyczne – praktyczne zastosowanie w leczeniu depresji
Od czego zależy skuteczność leków przeciwdepresyjnych?
Depresja jest jednym z największych problemów zdrowia psychicznego. Jej leczenie opiera się na stosowaniu leków przeciwdepresyjnych, tzw. antydepresantów. Farmakoterapia depresji trwa dość długo (efekty obserwuje się najwcześniej po 2 tygodniach stosowania leku), a działania niepożądane są powszechne.
Powrót do zdrowia może wymagać stosowania wielu leków, a także metod niefarmakologicznych, w tym psychoterapii. Leki zwykle odgrywają zasadniczą rolę, dlatego też najważniejsze jest dobranie odpowiedniego preparatu.
Jednak nie wszystkie osoby z zaburzeniami psychicznymi odnoszą korzyści z farmakoterapii. Umiarkowana skuteczność leczenia dotyczy szczególnie osób z ciężką depresją – która dotyka 163 miliony ludzi na całym świecie. Szacuje się, że tylko 42-53% chorych uzyskuje oczekiwane efekty terapeutyczne. Istnieje zatem ogromna potrzeba poprawy skuteczności leczenia.
Zróżnicowana reakcja pacjentów na leki psychotropowe wynika z wielu czynników, m.in.:
- genetycznych,
- środowiskowych, w tym żywieniowych,
- współistniejących chorób,
- stopnia ciężkości zaburzeń psychicznych.
Szczególnie istotne są interakcje między stosowanymi jednocześnie lekami, a także predyspozycje genetyczne do metabolizowania substancji leczniczych. Wsparciem w wyborze odpowiedniego postępowania terapeutycznego może być wykonanie badania farmakogenetycznego.
W zależności od profilu genetycznego pacjenta, a więc od tego jaki posiada zestaw genów, istnieje możliwość indywidualnego doboru leku w odpowiedniej dawce – niższej lub wyższej niż standardowa. Dzięki temu można poprawić skuteczność leczenia oraz zminimalizować ryzyko działań niepożądanych.

Jak genetyka wpływa na skuteczność leków przeciwdepresyjnych?
Dobranie odpowiedniego leczenia farmakologicznego ma kluczowe znaczenie w terapii depresji. Optymalna dawka antydepresantów konieczna do osiągnięcia efektu terapeutycznego może się różnić między poszczególnymi osobami nawet 50-krotnie! Podobnie jak stężenia we krwi uzyskiwane po podaniu identycznej dawki leku.
>> Przeczytaj też: Depresja maskowana – objawy, przyczyny, leczenie
Stosowanie terapii monitorowania stężenia leku we krwi (TDM – ang. therapeutic drug monitoring) może zmniejszyć liczbę pacjentów niereagujących na leczenie do 10–20%. Z jednej strony potwierdza to zależność między stężeniem leku we krwi i efektem klinicznym, a z drugiej znaczenie genotypowania osób z depresją w celu podjęcia spersonalizowanej terapii.
W farmakoterapii depresji stosuje się trzy główne grupy leków przeciwdepresyjnych:
- Selektywne inhibitory wychwytu zwrotnego serotoniny (SSRI), np. citalopram, escitalopram, fluwoksamina, paroksetyna, sertralina, wortioksetyna,
- Inhibitory wychwytu zwrotnego serotoniny i noradrenaliny (SNRI), np. wenlafaksyna,
- Trójpierścieniowe leki przeciwdepresyjne (TLPD), np. amitryptylina, dezypramina, doksepina, imipramina, klomipramina, nortryptylina, trimipramina.
Powyższe substancje czynne metabolizowane są przez enzym CYP2D6 i/lub CYP2C19.
Zmniejszona aktywność enzymu może skutkować wolnym metabolizowaniem leku, co z kolei przekłada się na zwiększone jego stężenie we krwi przy standardowej, zalecanej dawce i wystąpieniem działań niepożądanych.
Z drugiej strony zwiększona aktywność enzymu może powodować zbyt niskie stężenie leku we krwi przy standardowej dawce z powodu szybkiego jego metabolizowania, a efekt terapeutyczny będzie niezadowalający.
>> To może Cię zainteresować: Mikrobiota jelitowa w zaburzeniach psychiatrycznych
Badania farmakogenetyczne – praktyczne zastosowanie w leczeniu depresji
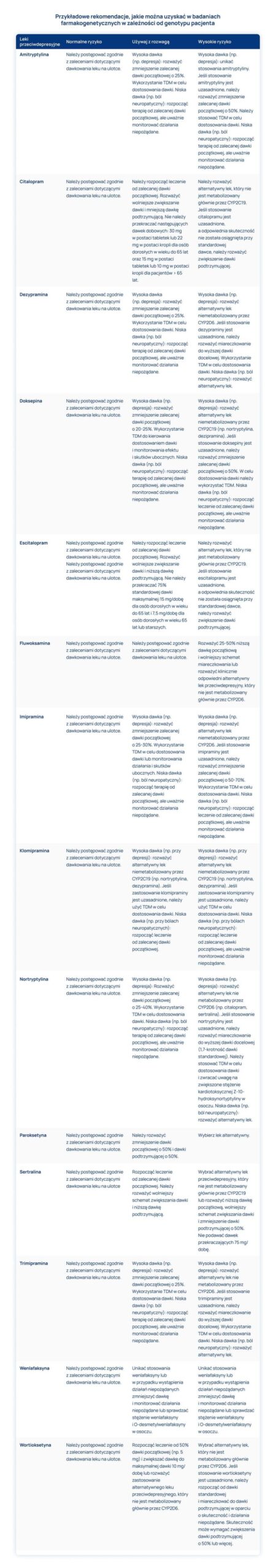
Dzięki zastosowaniu badań farmakogenetycznych można ocenić tempo metabolizmu leków przeciwdepresyjnych.
W panelu farmakologicznym w ALAB Laboratoria analizowanych jest aż 14 substancji czynnych stosowanych w leczeniu depresji (tabela poniżej).
Na podstawie genotypu pacjenta istnieje możliwość dobrania odpowiedniego leku lub grupy leków w optymalnej dawce. Wykazano, że u osób z depresją, które miały dobraną farmakoterapię na podstawie wyników badania farmakologicznego, prawdopodobieństwo osiągnięcia remisji – stanu bez objawów depresji – jest o 15–74% większe niż u osób, które nie wykonały badań.
W celu wykonania testu i analizy profilu genetycznego, pobiera się jedną próbkę krwi. Otrzymany raport zawiera rekomendacje dotyczące rodzaju i dawkowania danego leku przeciwdepresyjnego.
>> Sprawdź też: Depresja u dzieci i młodzieży
Standardowo decyzję o ewentualnej zmianie leków można podjąć dopiero po 6-8 tygodniach jego stosowania bez widocznej poprawy. Na podstawie otrzymanych wyników lekarz może podjąć decyzję o leczeniu unikając terapii metodą „prób i błędów”. Prowadzona farmakoterapia na podstawie wyników badania farmakogenetycznego jest bardziej skuteczna i bezpieczna ze względu na możliwość szybszego trafnego dobrania odpowiedniego preparatu oraz jego dawkowania.
>> Przeczytaj również: Choroby cywilizacyjne: czym są, rodzaje, przyczyny i profilaktyka
Piśmiennictwo
- Brown C.L., Stanton J.D., Bharth K. i in. Pharmacogenomic Testing and Depressive Symptom Remission: A Systematic Review and Meta-Analysis of Prospective, Controlled Clinical Trials. Clin Pharmacol Ther, 2022, 112(6), 1303-1317,
- Joković D., Milosavljević F., Stojanović Z. i wsp. CYP2C19 slow metabolizer phenotype is associated with lower antidepressant efficacy and tolerability. Psychiatry Res, 2022, 312, 114535,
- Campos A.I., Byrne E.M., Mitchell B.L. i wsp. Impact of CYP2C19 metaboliser status on SSRI response: a retrospective study of 9500 participants of the Australian Genetics of Depression Study. Pharmacogenomics J, 2022, 22, 130135.


